Meniskusriss
Auf dieser Seite erhalten Sie die wichtigsten Infos zu der Diagnose Meniskusriss.
Meniskusriss
Auf dieser Seite erhalten Sie die wichtigsten Infos zu der Diagnose Meniskusriss.
Meniskusriss
Auf dieser Seite erhalten Sie die wichtigsten Infos zu der Diagnose Meniskusriss.
SIE HABEN ODER KENNEN JEMANDEN MIT EINEM MENISKUSRISS?
Wir fassen auf dieser Seite alle wichtigsten Infos zusammen.
3300 Worte | 28 Minuten Lesezeit
Lieber Kunde, Patient und/oder (Fach)Arzt,
Mit dieser Seite möchten wir ihnen einen Einblick in das Thema Meniskusriss gewähren, auf dessen Problematik verweisen, unser entsprechendes Vorgehen schildern und unsere Behandlungsmethode erläutern. Hierfür beziehen wir uns ausschließlich auf wissenschaftliche Studien und unsere jahrelange Erfahrung in der Praxis. Wir möchten ihnen die Möglichkeit geben, sich bereits im Vorhinein besser über die Thematik informieren und offene Fragen oder mögliche Unsicherheiten klären zu können, um so zu verstehen, was eigentlich hinter dieser Diagnose steckt.
Eine Meniskusverletzung kann Folge eines (Sport)Traumas sein, sie kann aber auch (insbesondere bei älteren Menschen) bei mehr oder weniger normalen Bewegungen auftreten, ohne dass eine Verletzung vorliegt. Auf dieser Seite erfahren sie, was der Meniskus nun eigentlich ist und wieso kann ich Beschwerden davon bekommen? Muss ich operiert werden oder kann es auch konservativ behandelt werden? Was beinhaltet eine solche Rehabilitation?
ANATOMIE
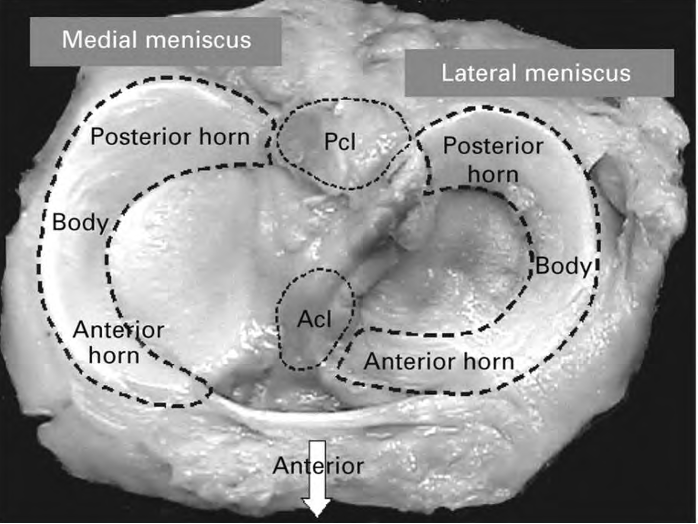
Der Meniskus befindet sich mitten im Knie und liegt zwischen Oberschenkel- und Unterschenkelknochen. Er besteht aus zwei C-förmige Ringen, deren Material am ähnlichsten mit Knorpelgewebe verglichen werden kann, trotzdem aber Unterschiede aufweist. Pro Kniegelenk hat man jeweils einen inneren (medialen) und einen äußeren (lateralen) Meniskus.
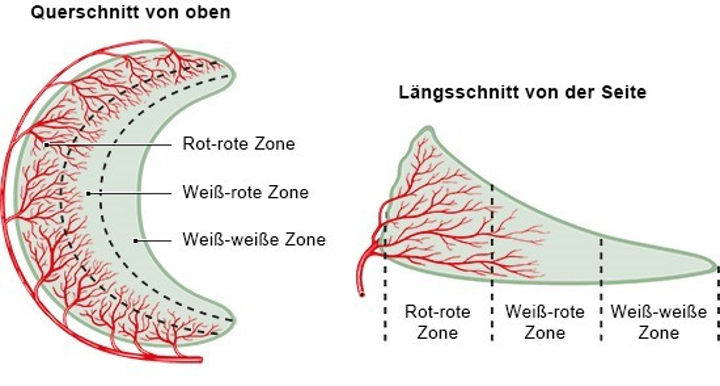
Weiter kann man den Meniskus in seine Durchblutungszonen unterteilen. Der äußerste Teil des Meniskus ist gut durchblutet (rote Zone) und der innerste Teil weniger bis gar nicht (weiße Zone). Die Aufgabe des Meniskus besteht darin die Ungleichmäßigkeit der zwei Gelenkpartner auszugleichen und sorgt deshalb für gleichmäßige Druckverteilung, passive Stabilität und Propriozeption (der Sinn für sich selbst, genauer: die Position der eigenen Gliedmaße und die Lage des Körpers im Raum) des Kniegelenks. Außerdem sind Menisken am Stoffwechsel des Gelenkes beteiligt und haben somit eine wichtige Funktion für die Gesundheit des Kniegelenkes.2 Die Menisken bewegen sich beim Beugen und Strecken des Knies mit.
WIE ENTSTEHT DIE PROBLEMATIK?
Vorab muss man klarstellen, dass Meniskusrisse nicht immer Probleme wie Schmerz und Bewegungseinschränkungen bereiten müssen. Sie gehören teilweise zum normalen Alterungsprozess dazu. So konnte man in einer Untersuchung feststellen, dass 57% der untersuchten Menschen mit Kniebeschwerden in der Schweiz Meniskusrisse aufweisen, jedoch 36% der beschwerdefreien Menschen auch Meniskusrisse aufweisen.3 In einer weiteren Studie von 116 Menschen ohne Kniebeschwerden (durchschnittliches Alter von 44 Jahren) konnte man bei 30% der untersuchten Kniegelenke Meniskusläsionen feststellen.4 Deshalb ist eine weitere Klassifikation der Meniskusschäden notwendig.
Sportbedingte / traumatische Meniskusläsion
Bei jüngeren Patienten mit Meniskusbeschwerden ist der Großteil sportbedingt. Der dabei vorliegende Verletzungsmechanismus besteht meistens aus einer Drehbewegung des Kniegelenkes, ein Überstrecken des Knies oder während Bewegungsabläufen mit großer Krafteinwirkung durch Bodenreaktionskräfte oder eventuell eines Gegenspielers.5 Dadurch kann es zu unterschiedlichen Rissformen kommen. Die häufigsten finden Sie im unteren Bild.
Bei einem Großteil der Meniskusverletzungen, kommt es gleichzeitig zum Riss des vorderen Kreuzbandes. Die Beschwerden die hierbei entstehen sind unter anderem:
- Schmerzen im Knie
- Instabilität vom Knie
- Das Gefühl, dass man das Knie weder Beugen noch Strecken kann
- Eine Schwellung des Knies
Degenerativer Meniskusriss
Diese sind häufiger bei Menschen über 50 Jahre zu beobachten und ist zu erklären durch die Veränderungen der Qualität des Meniskusgewebes. Beim Alterungsprozess des Körpers verändert sich die Qualität des gesamten Gewebes im Körper.12 Dies ist ein ganz natürlicher und unaufhaltsamer Prozess, vergleichbar mit dem Ergrauen der Haare.
Näher betrachtet wird der Meniskus etwas härter und nimmt an Flexibilität ab. Dadurch nimmt seine Funktion ab und kann deshalb schneller durch äußere Krafteinwirkungen gereizt werden und eventuell sogar zu Mikro-Traumen im Gewebe führen.12 Hier muss man sich jedoch nicht direkt Sorgen machen, da es wie bereits besprochen zum Teil des Alterungsprozess gehört und in den meisten Fällen symptomlos verläuft. 76% der MRT-Untersuchungen älterer Menschen weisen nicht-symptomatische Meniskusläsionen auf.42
Auch in der Nachbehandlung sind degenerative Meniskusrisse in erster Linie anders zu behandeln als tramatisch bedingte Risse. So zeigten mehrere wissenschaftliche Untersuchungen, dass eine Arthroskopie (Gelenkspiegelung) bei degenerativen Meniskusrissen keinen Vorteil gegenüber einer Trainingstherapie oder Placebo-Operation hat. 26,27,28
RISIKOFAKTOREN
Folgende Faktoren können beim Erwerb einer Meniskusverletzung begünstigend wirken. Jedoch können nicht alle Faktoren gleichermaßen beeinflusst werden. Deshalb haben wir eine Unterteilung zwischen beeinflussbaren und nicht-beeinflussbaren Faktoren vorgenommen.
Beeinflussbare Faktoren:
- Hoher BMI / Übergewicht
- Verminderte Kraft der Knieumgebenden Muskulatur
- Häufige Knieende oder stehende Tätigkeit
- Kontaktsportarten
Teilweise oder nicht-beeinflussbare Faktoren:
- Generalisierte Gelenkhypermobilität
- Verletzungen des Knies (u.A. vordere Kreuzbandrupturen)
- Alter
- Geschlecht
WIE WEIß ICH, OB MEIN MENISKUS VERLETZT IST?
Wenn man sich das Knie verletzt, möchte man natürlich schnell und sicher wissen ob eventuelle Schäden wie zum Beispiel am Meniskus passiert sind. Um mehr Deutlichkeit zu erlangen, sollten Sie bei einem Gesundheitsspezialisten wie zum Beispiel in unserer Physioakutsprechstunde vorstellig werden.
Ein fundamentaler Grundstein in der Untersuchung ist die Vorgeschichte zum Problem, zusammen mit den von ihnen gewonnen Informationen können wir uns ein besseres Bild von der aktuellen Situation schaffen und im weiteren Therapievorgehen miteinbeziehen. Unmittelbar danach findet eine individuelle Untersuchung des Kniegelenks statt.
In diesem Fall werden mehrere provokative Tests durchgeführt, die den bekannten Schmerzen / Problem auslösen sollen. Eine Kombination aus Bildgebung, klinischen Tests und Anamnese kann am genauesten zu einer Diagnose führen. Meniskusrisse im MRT sind aber häufig auch Zufallsbefunde, die ohne akutes Trauma nicht unbedingt mit Schmerz und Funktionseinschränkungen in Zusammenhang stehen müssen. 6, 7
MYTHEN
Es gibt einen Zusammenhang zwischen Größe und Ort des Risses und der Schmerzintensität und Kniefunktion.
Es hört sich erstmal logisch an, dass Risse, welche in Rissmuster, Rissgröße und Rissort variieren auch unterschiedlich stark, in Abhängigkeit davon, Schmerzen sollten. Jedoch besteht bei degenerativen Meniskusrissen kein Zusammenhang zwischen diesen Faktoren und Schmerzintensität oder Kniefunktion. Die Schmerzen treten meistens aufgrund von frühen degenerativen Veränderungen im Knie (wobei das Meniskusgewebe nicht ausgeschlossen ist) und einer Arthrose im Kniegelenk auf. 14
Ein Blockierungsgefühl im Kniegelenk ist ein Meniskusriss.
Noch vor wenigen Jahren wurde eine Blockierung des Knies und ein einschießender Schmerz mit einem Meniskusriss gleichgesetzt. Allerdings zeigen Untersuchungen dass Blockierungen des Kniegelenks oder Streckdefizite bei Meniskusrissen genauso häufig auftreten, wie bei Patienten mit Kniebeschwerden ohne Meniskusriss.11 Blockierungen im Knie müssen also nicht unbedingt mit einem Meniskusriss zusammenhängen.
OPERATION? JA ODER NEIN?
Eine der schwierigsten Fragen, die sich nach solch einer Verletzung stellt, ist ob man sich operieren lässt oder nicht. Unser Rat deshalb: Es hängt davon ab. Der Orthopäde und der Physiotherapeut, wird ihnen Ratschläge für ihre weitere Genesung geben, aber letztendlich liegt die Entscheidung für eine Operation bei ihnen.
Grundsätzlich sollte mit einem konservativen Behandlungsansatz begonnen werden, da der wissenschaftliche Stand keine bedeutende Überlegenheit einer Operation zur Trainingstherapie sieht.15, 16, 17, 18, 19, 20, 21 Da jedoch, wie oben geschildert, nur der äußere Ring des Menisken durchblutet wird, ist auch nur dieser in der Lage optimal zu heilen. Bei komplexen, chronischen oder degenerativen Meniskusverletzungen ist die Heilung erschwert.39,40 Trotzdem kann man auch bei Rissen in der nicht-durchbluteten Zone, Heilungsprozesse beobachten welche funktionell auch gute Ergebnisse liefern. Grund für die Heilung trotz nicht-durchbluteter Situation ist, dass es in dieser Zone Stammzellen gibt, welche Reparaturprozesse durchführen können. 47
Aus einer brandaktuellen Studie an der 121 jüngere Patienten mit traumatischen Meniskusrissen teilnahmen, kamen 74% der konservative behandelten Patienten aus der Trainingsgruppe ohne eine Meniskusoperation nach 12 Monaten aus. Auch in Hinblick auf Schmerz, Funktion und Lebensqualität waren zwischen der Operationgruppe und Trainingsgruppe keine relevanten Unterschiede messbar. Was deshalb stark für einen primär konservativen Behandlungsversuch spricht, mit der Option bei nicht erwünschtem Ergebnis sich immer noch operieren lassen zu können. 29
OPERATIONSARTEN
Sollten sie sich für eine Operation entscheiden, gibt es verschiedene Operationsarten, die bei einem Meniskusriss eingesetzt werden können. Hier unten listen wir die gängigsten Operationsarten auf und schauen uns jeweils an, wie die aktuelle wissenschaftliche Evidenzlage dazu aussieht und in welchen Fällen diese Operationsart in Frage kommen. Beurteilt wird immer anhand folgender Kriterien:
- Rissform und -länge
- Lokalisation (Rot-rote Zone, Weiß-rote Zone, Weiß-weiße Zone)
- Qualität des Meniskusgewebes (Alter des Patienteen spielt hier eine große Rolle)
- Akute Verletzung oder degenerative Prozesse
Meniskusrefixation. Es wird unterschieden zwischen Inside-Out, Outside-In und All-Inside Techniken, die abhängig von der Lokalisation des Risses gewählt werden. Diese Techniken sind verschiedene Nähte, die alle arthroskopisch (mittels einer Gelenkspiegelung) durchgeführt werden. Anstelle der Nahttechniken können auch resorbierbare Pfeile oder Anker (lösen sich nach 3 Monaten komplett auf) verwendet werden. Studien weisen jedoch keine signifikante Unterschiede zwischen den Resultaten dieser verschiedenen Techniken auf. 52, 53 Diese Techniken haben die Zielsetzung, die Operationszeit zu minimieren, die Operation so unkompliziert wie möglich zu machen und so wenig zusätzlichen Schäden wie möglich im Gewebe zu verursachen.
Am meisten in Frage für diese Techniken kommen akute Verletzungen in Form von Längrissen in der gut durchbluteten Zone, bei jüngeren Patienten. Degenerative Meniskusrisse kommen hier nicht für in Frage. 52, 53
Wrapping. Bei dieser Technik wird der Riss arthroskopisch (mittels einer Gelenkspiegelung) mit einer Matrix aus kollagenen Fasern ummantelt. Mit zwei biegsamen Nadeln, die mit einem Faden verbunden sind, werden die Matrix und das Meniskusgewebe stabil an der Gelenkkapsel befestigt. Aus dem Unterschenkel Knochen wird zudem Knochenmark entnommen, welches in diese Ummantelung injiziert wird, oder es wird ein nicht mit Knorpel überzogener Teil des Oberschenkelknochens angebohrt, aus dem Knochenmarkflüssigkeit ins Gelenk fließen kann. In dieser Flüssigkeit befinden sich Wachstumsfaktoren und Stammzellen, die die Heilung des geschädigten Meniskusgewebes unterstützen sollen. 52
Diese Technik kommt in Frage für Meniskusverletzungen, bei denen eine Naht oder andere Refixationstechniken nicht möglich sind oder nicht erfolgreich waren. Risse in schlecht oder gar nicht durchbluteten Zonen oder sehr komplexe Risse können hiermit behandelt werden. 52
Ausschabung und Abschälen. Das Abschälen der obersten Schicht des Meniskus und eine Ausschabung des Risses soll Heilungsprozesse fördern. Das Abschälen soll Chondrozyten stimulieren, die wiederum dafür sorgen, dass wichtige Proteine ausgeschüttet werden und metabole Prozesse stattfinden, die die Heilung anregen. Durchgeführte Studien weisen gute Ergebnisse auf für Schmerz, Symptome, Einschränkungen und den Sporteinstieg. 38
Die Technik kommt vor allem in Frage bei Meniskus Schäden, die in der gut durchbluteten Zone gelegen sind und bei jungen Patienten. 52
Meniskusteilresektion. Die Meniskusteilresektion wird arthroskopisch durchgeführt. Dabei wird das beschädigte Gewebe herausgeschnitten. Die Meniskusteilresektion kommt in Frage bei degenerativen Meniskusrissen und Rissen bei denen eine Refixation nicht möglich ist. Ziel ist es, so wenig Gewebe wie möglich und so viel wie nötig zu entfernen und somit das Fortschreiten von degenerativen Veränderungen vorzubeugen.
Meniskektomie. Hierunter ist das Herausschneiden des ganzen Meniskus, bei komplexen Meniskusrissen in schlecht durchbluteten Zonen, zu verstehen. Dieses Verfahren führt zu einer beschleunigten Gelenksabnutzung, durch die fehlende Druckverminderung und Gelenkstabilität und somit zu Arthrose. 25, 26 Aktuell ist deutlich geworden, wie wichtig der Meniskus für die Funktion des Kniegelenks ist und daher immer so viel wie möglich des Meniskus erhalten bleiben soll. 25 Daher wird eine Meniskusreparatur der Entfernung wenn möglich immer vorgezogen.
Meniskus Allograft Transplantation. Eine Meniskus Allograft Transplantation beschreibt die Transplantation eines fremden Meniskus eines Menschen. Diese Prozedur wird bei Patienten mit langanhaltenden Schmerzen und Einschränkungen, trotz vorangegangener Meniskektomie, durchgeführt. Dabei darf der Patient aufgrund arthrotischer Veränderungen im Knie meist nicht älter als 45 bis 55 Jahre sein. Des weiteren darf der Patient nicht über eine Gelenksentzündung gelitten haben, Arthritis im Knie verfügen oder einen BMI höher als 30 haben. Die Alternative dazu ist in der Regel eine Knieprothese. Diese Transplantate werden in der Regel gut vom Körper angenommen, aber da dieses Verfahren nicht oft durchgeführt wird, ist die Evidenz dafür gering.37
WAS KÖNNEN SIE ALS PATIENT ODER ARZT BEI/VON UNS ERWARTEN?
Wie bei jedem unserer (neuen) Patienten, erwartet sie zu Beginn der ersten Therapiesitzung ein ausführliches Anamnesegespräch mit einem unserer Therapeuten, um für die Therapie relevante Information zu evaluieren und mögliche Kontraindikationen oder sogenannte „Red Flags“ auszuschließen. Danach wird eine gründliche Untersuchung durch den Therapeuten vorgenommen, um den aktuellen Rehabilitationsstand genauestens festlegen zu können.
Zudem wird gemeinsam mit dem Patienten ein individuelles Anforderungsprofil erstellt, welches speziell auf die täglichen Anforderungen im Leben des Patienten abgestimmt ist. Ziel ist es, einen klar objektiv definierten IST-Standpunkt zu gestalten und mittels erster Planungen den zu erreichenden Soll-Stand zu formulieren. Dieser Weg wird durch den Transfer der Therapie stattfinden und laufend neu motorisiert und evaluiert, um zu jedem Zeitpunkt über den aktuellen Leistungszustand des Patienten informiert zu sein.
Um diese Art der Methodik noch effizienter zu gestalten und das volle Potenzial aus der Behandlung schöpfen zu können, bieten wir ihnen optional die Möglichkeit der erweiterten Therapiezeit an. Ziel dieser Zusatzleistung ist es, unser Behandlungspotential voll auszuschöpfen, eine qualitativ hochwertige Therapie zu garantieren und damit das Therapieergebnis zu optimieren. Durch das erweiterte Konzept können unsere Therapeuten deshalb noch effizienter an dem Therapieprozess arbeiten. Mehr Information hierzu und zum allgemeinen Ablauf unserer Behandlungen finden sie hier.
Wie gestaltet sich die Rehabilitation nach einer Meniskusverletzung?
Je nach Art und Weise der Meniskusreparatur oder (Teil-)Entfernung ist die Dauer der Rehabilitation davon abhängig. Bei der Frage wie schnell und weit man das Knie nach einer Operation wieder belasten und voll bewegen kann, ist die Evidenz sehr unterschiedlich. Individuelle Faktoren, sowie Rissmuster und Fixationsart haben einen großen Einfluss auf die Belastungssteigerung und sollten im Therapiegeschehen miteinbezogen werden.30
Jedoch konnten Studien mehrfach widerlegen, dass ein frühes Bewegen und schmerzabhängiges Belasten keine schlechteren Ergebnisse liefert und auch nicht häufiger zum Versagen des genähten Meniskus führt als ein limitiertes Vorgehen der Bewegung und Belastung bei isolierten Meniskusverletzungen.31,32,33,34
Im Hinblick auf die Gesunderhaltung anderer Kniegewebearten wie des Knorpels, sind Gelenkbelastungen zwingend notwendig, um die Versorgung des Knorpels aufrecht zu erhalten. Gelenkentlastungen zeigen eine schädliche Wirkung für die Knorpelgesundheit.35,36
Um Wundheilungsprozesse zu unterstützen und optimale Stoffwechselvorgänge zu kreieren setzen wir auf eine frühre, schmerzabhängige Belastung welche im Laufe der Rehabilitation progressiv gesteigert wird.
Rehabilitation bei konservativen (nicht-operativen) Vorangehen
Wie sie im vorherigen Text erfahren haben, wird ein Großteil der Meniskusverletzungen vorerst ohne Operationsverfahren behandelt. Dabei wird die gleiche Vorgehensweise angewendet wie nach einer Operation. Vorteil der konservativen Methode jedoch ist, dass im Vergleich zur Operation meist die (Trainings)Belastung schneller wieder gesteigert werden kann und ein zurückkehren in den Sport dadurch schneller möglich wird. Begründet wird dies dadurch, dass bei einer Operation ein gewisser Grad an Schaden verursacht wird, der einen erneuten Heilungsprozess mit sich zieht, weshalb es zur Ausdehnung der Rehazeit kommen kann.
Rehabilitation im Phasen-Modell
Im unten aufgeführten Phasen-Modell sind die einzelnen Zielsetzungen der Rehabilitation an Phasen gekoppelt. Das Modell beschreibt zudem grob die Steigerung von einer niedrigen Intensität zu einer hohen Intensität und somit auch die Belastbarkeit des Sportlers
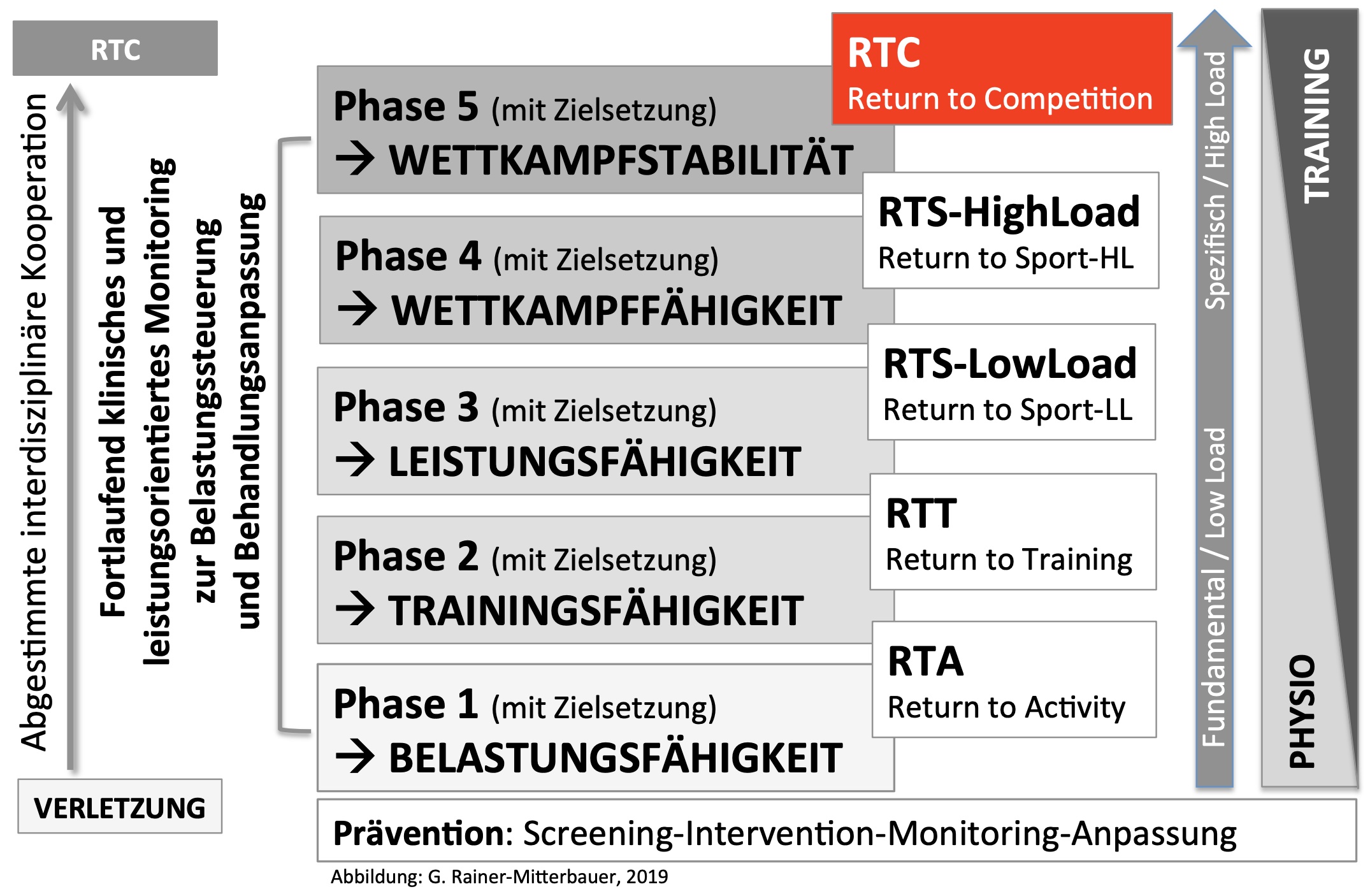
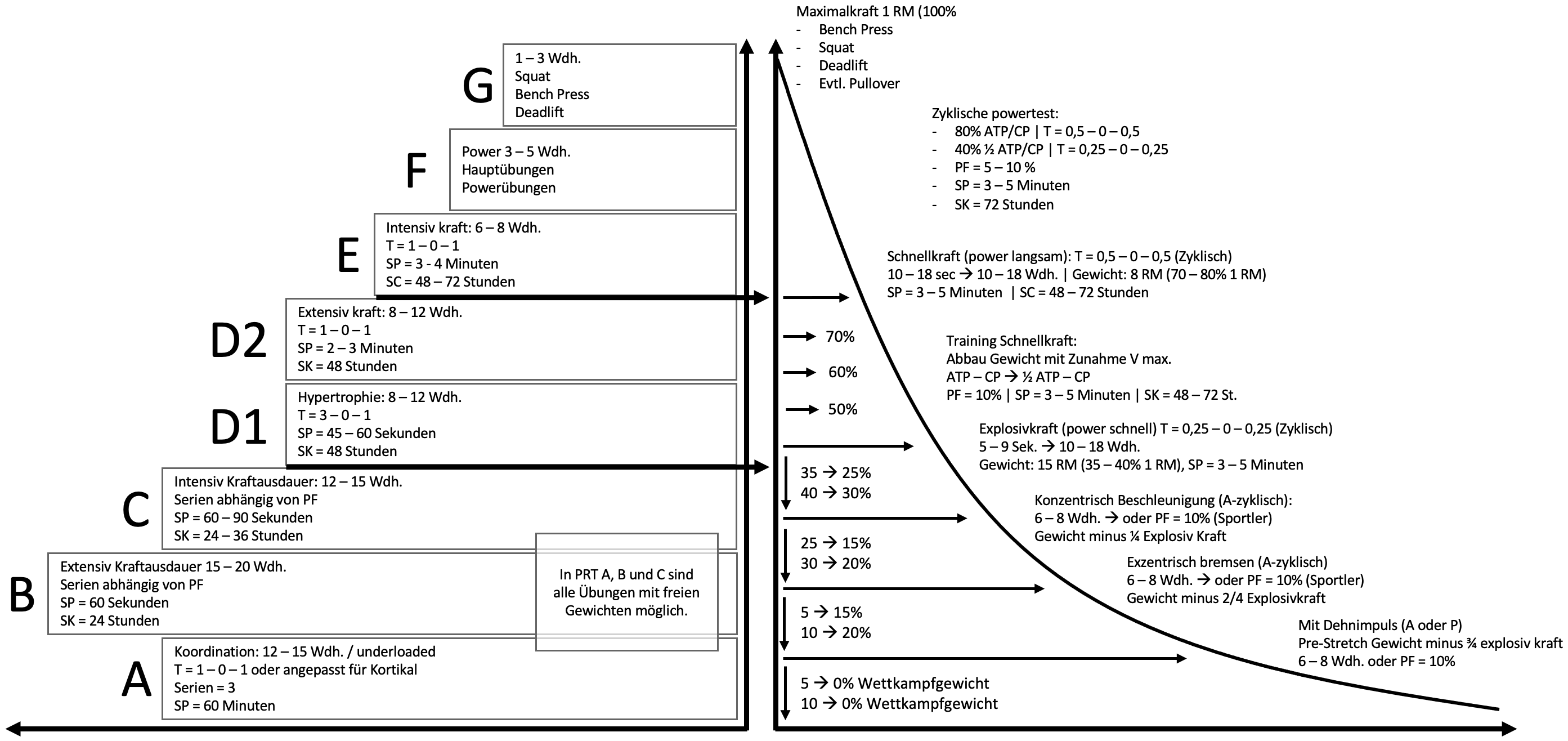
Ein wesentliches Kernelement der Rehabilitation ist der I.A.S. Rehabaum. Dieser verdeutlicht das Grundkonzept der Belastungssteuerung im Wundheilungs- und Rehabilitationsverlauf. Ziel ist es, den Patienten vom anfänglichen Underloaded Training zu Beginn der Rehabilitation, zurück auf Leistungsniveau zu führen. Das Training verhilft den verletzten Meniskus sich wieder an seine ursprünglichen oder im besten Fall darüber hinaus einwirkenden Belastungen zu gewöhnen und anzupassen.
In der unteren Grafik werden die verschiedenen Phasen der Rehabilitation im Rehabaum-Modell aufgelistet. Zu sehen ist, dass unten gestarten wird in Phase A, mit einer niedrigen Trainingsintensität und diese wird dann in den einzelnen Phasen stetig gesteigert. Der Trainingsschwerpunkt und die Trainingsintensität stehen hier genau für die jeweiligen Phasen beschrieben.
Kriterienbasierte vs zeitbasierte Rehabilitation
Grundsätzlich sind Rehabilitationspläne nichts Schlechtes, sie verhelfen zu einer Übersicht, über den groben Verlauf der Reha. Jedoch gibt es einige Nachteile von allgemeinen zeitbasierten Behandlungsplänen, welche wir euch gerne näher erklären würden:
- Zeitbasiertes Voranschreiten:
- Berücksichtigen oftmals nur die unmittelbare Zeit nach der OP/Verletzung. Jedoch dauert der Rehabilitationsprozess wesentlich länger, wofür die meisten zeitbasierten Pläne nicht ausgelegt sind.
- Beinhalten Heilungszeiten wie sie im Lehrbuch stehen. Diese weichen jedoch stark von Patient zu Patient ab. Gründe dafür sind externe und interne Unterschiede, wie z.B. die allgemeine körperliche Verfassung, Übergewicht, Trainingszustand, Motivation, Nebenerkrankungen, Immunfunktion, etc. Auch externe Umweltfaktoren beeinflussen die Wundheilung. Dazu gehören Stress, Ernährung, Schlafqualität und -quantität und Lebensstil.
- Jeder Patient bekommt den gleichen Plan. Hierdurch werden die individuellen Faktoren nicht berücksichtigt.
- Kriterienbasiertes Voranschreiten:
- Schreitet erst nach erreichen verschiedener Meilensteine voran, jedoch müssen typische Heilungszeiten natürlich berücksichtigt werden, denn schneller als optimal geht nicht!
- Messbarkeit des aktuellen Leistungsstandes des Patienten wodurch ein frühzeitiges Erkennen von Schwachpunkten möglich ist und dies somit gleichzeitig auch zur Prävention dient.
- Für unterschiedliche Verletzungs- und Beschwerdetypen sind auch unterschiedliche Rehabilitationsprogramme notwendig. Die kriterienbasierte Rehabilitation lässt sich dadurch auf jede Verletzungsart übertragen und sorgt für ein engmaschiges Monitorisieren des aktuellen Leistungszustandes.
Daraus ziehen wir den Entschluss, dass eine zeitbasierte Reha nicht mehr zeitgemäß ist, da diese zu viele Faktoren nicht berücksichtigt und den Patienten nicht als Individuum sieht.
Phase 1
Phase 1 beginnt ab dem Zeitpunkt eines Traumas bzw. OP. Am Anfang jeder Gewebeverletzung egal ob durch das eigentliche Initialtrauma oder durch die vorgenommene OP, wird durch den Körper automatisch durch das Immunsystem ein Wundheilungsprozess in Gang gesetzt. Dieser wird von der primären Entzündungsphase eingeleitet. In diesem Zeitraum versucht der Organismus die Blutung zu stillen und das Eindringen von Bakterien und Viren zu verhindern. Nach einigen Stunden erfolgt ein fließender Übergang in die sekundäre Entzündungsphase. Diese ist durch das Einwandern von Immun-, Fresser- und Wachstumszellen gekennzeichnet. Einfach ausgedrückt, kommt der Bautrupp, welcher den Schaden des Gewebes erstmal begutachtet und danach beginnt, den Trümmerhaufen aufzuräumen.
Für uns als Gesundheitsspezialisten ist es wichtig zu wissen, dass dieser Prozess ein fundamentaler und wichtiger Bestandteil jeder Geweberegeneration und Adaptation ist. Dementsprechend konzentrieren sich unsere Maßnahmen darauf, das Immunsystem weitgehend zu unterstützen und seinen Job erledigen zu lassen. Dabei spielen die sofortige Kniebewegung und frühzeitige Belastung eine wesentliche Rolle.
Eine frühe Bewegung des Kniegelenkes vermindert Schmerzen und postoperative Gelenkergüsse, hilft bei der Verhinderung von Narbengewebsbildung und Arthrofibrose (überschießende Narbenbildung), verringert Muskelatrophie (Muskelabbau), erhält die Versorgung des Gelenkknorpels aufrecht und kommt dem heilenden Meniskusschaden zu gute. Studien zeigen die nachteiligen Auswirkungen der Ruhigstellung, einschließlich einer dauerhaften Einschränkung der Kniebewegung, einer größeren Muskelatrophie und einer Verschlechterung des Gelenkknorpels.48, 49, 50, 51
Um jegliche negative Einflüsse einer absoluten Ruhigstellung des Kniegelenks vorzubeugen, ist es daher von hoher Priorität, mit einem angepassten Training zu beginnen. Zumeist ist der Ersteinstieg in das Training underloaded. Das bedeutet, die Trainingsintensität wird den vorliegenden Heilungsprozessen angepasst. Ziel ist es nicht, einen überschwelligen Trainingsreiz zu erzeugen, der für Anpassung des Gewebes sorgt, sondern die nachteiligen Auswirkungen einer Ruhigstellung zu minimieren.
Weitere Möglichkeiten zur Steuerung der Belastung einzelner Übungen stellen die Komponenten:
- Intensität: Gewicht, Belastungsspitzen
- Volumen: Wiederholungen innerhalb eines Sets, Belastungszeit, Pausenzeit
- Frequenz: Häufigkeit der applizierten Reize (Täglich/ Wöchentlich)
Je nach Bedarf ist es dadurch möglich eine Belastung individuell zu gestalten. Durch die Veränderung dieser und noch vieler anderer Parameter kann eine Übung erschwert oder erleichtert werden. Wichtig ist, alle Komponenten in die Rehaplanung zu integrieren und die Belastungstoleranz eines Patienten progressiv zu steigern.
Phase 2
Mit Einstieg in Phase 2 ist der Patient bereits in der Lage seine Anforderungen des alltäglichen Lebens selbständig auszuführen. Der Schwerpunkt der Therapie fokussiert sich noch mehr auf die Trainingsinterventionen. Durch Erhöhung der Wiederholungszahl innerhalb einer Serie, ist es möglich sich an die Overload Trainingsschwelle heranzuarbeiten. Bei einem Training über der genannten Trainingsschwelle kommt es in weiterer Folge zur Anpassung von Gewebe. Genauer genommen wird nicht nur die Muskulatur sich beginnen anzupassen, sondern alle weiteren Gewebearten, die direkt mitbelastet werden (Knochen, Sehnen, Menisken, Knorpel, etc.). Der Körper reagiert auf jeden Reiz, der gesetzt wird. Reaktionen wie z.B. Schmerz, Schwellung, Wärme, Bewegungsausmaß während und nach einer Übung, ermöglichen uns, die richtige Belastung und Trainingsintensität einzuschätzen und zu hohe oder negative Belastungen zu erkennen.
Kraftausdauertraining benachbarter Muskeln (Trainingsgewicht beträgt mindestens 60% der Maximalkraft). Diese Methode bildet die Basis, um im weiteren Verlauf die Belastung kontinuierlich aufzubauen und zu steigern. Die Ausübung der Methodik kann variabel und für die jeweiligen Anforderungen angepasst werden. So ist es unter anderem möglich, Wiederholungspausen kürzer oder länger zu gestalten.
Sensomotorisches Training des betroffenen Beines in Low Load. Low Load bedeutet in diesem Sinn, wenig bis geringe Belastung. Hauptaugenmerk ist vor allem das gezielte und koordinierte Ansteuern der gelenkumgebenden Muskulatur. Durch die Verletzung und das Fehlen von Rückmeldungen aus dem ursprünglichen Meniskus verringert sich der gezielte Krafteinsatz der Muskulatur sowie die Koordination. Zu Beginn werden unterschiedliche Gangarten und Variationen trainiert. Ein hohes Maß an Bewegungskontrolle und Qualität ist die Grundvoraussetzung.
Restkörpertraining. Auch bei einer Meniskusverletzung darf nicht außer Acht gelassen werden, dass die restlichen zwei Drittel des Körpers gesund und funktionsfähig sind. Um einem drohenden Muskelmasseverlust entgegenzuwirken, sollten möglichst zeitnah und sehr intensiv, die nicht-betroffenen Körperteile trainiert werden. Dies hat nicht nur Zufolge, dass das Leistungsniveau relativ gut erhalten bleibt, sondern kommt auch der Wundheilung, durch Ausschüttung körpereigene Stoffe (Myokine), zugute.
Myokine und Wachstumsfaktoren. Krafttraining stimuliert die Freisetzung von Proteinen, welche in den Skelettmuskeln produziert werden (Myokine) und sowohl lokal als auch global im gesamten Organismus wirksam sind. Myokinen wird eine große Bandbreite an Einflussfaktoren zugeschrieben und denen gehört:
- Regulation adaptiver Anpassungen im Muskel
- Muskelwachstum
- Gefäßneubildung
- Entzündungsprozesse positiv unterstützen
- Regulation der Bindegewebsgrundsubstanz
- Regulation des Immunsystems
Durch die beim Restkörpertraining freigesetzten Myokine, profitiert nicht nur die lokal arbeitende Muskulatur, sondern auch der Wundheilungsprozess sowie Aufbauprozesse in der gesamten betroffenen Struktur werden positiv beeinflusst.
Phase 3
In diesem Abschnitt der Rehabilitation wird vor allem der Ausgleich des Muskelvolumens, der betroffenen Seite angestrebt. Abhängig davon, wie es zur Verletzung gekommen ist, zielt das Training darauf ab, die Differenz der Muskelmasse zum gesunden Bein auszugleichen oder ggf. beidseits zu übertreffen, um ein erneutes Verletzungsrisiko gering zu halten.
Der Kraftausgleich in dieser Phase geschieht vor allem durch den Muskelmasse Zuwachs, welcher in weiterer Folge vom Nervensystem wieder neu gelernt werden muss, effizient anzusteuern. Parallel wird im Bereich der Schnelligkeit mit Sprung, Lauf und Wurf ABC begonnen.
Beim Sprung ABC werden Absprung und Landung mit dem rechten und dem linken Bein trainiert.
Das Lauf ABC umfasst Übungen, die den Laufstil verbessern durch Trainieren von Koordination des Abdrucks und Aufsatzes des Fußes und der Frequenz der Bewegungen.
Im Wurf ABC stehen Koordination, Gleichgewicht und Rhythmus im Vordergrund. Gleichgewicht beim Werfen/Stossen/Schleudern sowie der Rhythmus beim Anlaufen und Abwerfen werden durch spezielle Übungen erlernt.
Die Intensität gestaltet sich zu Beginn noch gering bis mittel. Kriterium dabei ist eine hohe Bewegungskontrolle. Die Bewegungsrichtungen sind einfach unidirektional (in einer Richtung). Der Behandlungsschwerpunkt in dieser Phase zielt vor allem darauf ab, die motorische Leistungsfähigkeit des Patienten wieder herzustellen und im besten Fall zu verbessern. Die Intensität der ausgewählten Übungen wird deshalb progressiv gesteigert. Wenn wir einen kurzen Blick auf den zu Beginn erwähnten Reha-Baum werfen, würde diese Trainingsart für das Muskelwachstum im Bereich D1&D2 stattfinden.
Hypertrophie/ submaximale Kontraktion bis zur Erschöpfung
Schwere Trainingseinheiten mit hoher Bewegungsqualität sind der Grundstein dieser Methodik.
Schnelligkeit/ Sprung ABC
Low Load Sprungaufbauübungen sollten vor allem neuromuskuläre Ansteuerungsprozesse verbessern und erneut einschleifen
Agilitytraining / Skillcourt
Da motorische Bewegungsschnelligkeit aus den Komponenten der Reaktionsschnelligkeit, Bewegungsschnelligkeit und Schnelligkeitsausdauer gebildet wird, müssen auch die einzelnen Teilbereiche in die Rehabilitation miteinbezogen werden. Zu Beginn werden simple Bewegungsaufgaben gestellt (Low Load) welche mit zunehmenden Trainingsfortschritt komplexer und intensiver werden.
Ein unabkömmliches Tool dafür ist unser Skill Court. Mithilfe davon können wir jeden einzelnen Teilbereich der Schnelligkeit und vor allem sportartspezifisch trainieren und verbessern.
Phase 4
Mit der fortlaufenden Progression bezieht sich das Training mehr auf spezifische Inhalte der Sportart. Intensive Krafttrainingseinheiten an der supramaximalen Leistungsschwelle, sowie Schnelligkeit und Sprungkrafttraining welche durch hohe Spitzenbelastungen im Bindegewebe gekennzeichnet sind, werden zum festen Bestandteil, um Neuromuskuläre aber auch strukturelle Anpassungsvorgänge hervorzurufen.
Intermuskulärekoordination (IMK)/ Supramaximale Kontraktionen
Maximalkrafttraining um noch leicht bestehende Kraftdefizite auszugleichen. Isoliert oder Ganzkörpertraining. Durch diese Art der Trainingsmethode wird vor allem unser Zentrales Nervensystem Trainiert. Durch die hohe Kraftentwicklung müssen elektrische Nervenimpulse mit einer hohen Frequenz, zeitgleich und synchron sowie möglichst viele Muskelfasern als möglich aktivieren. Der gewonnene Kraftzuwachs liegt der Ökonomisierung der Nervenimpulse zugrunde. Aber auch das Bindegewebe welches der Belastung ausgesetzt ist, wird zur weiteren Anpassung stimuliert. Somit bildet diese Art des Trainings die Vorstufe für den Einstieg in stark belastende Schnelligkeit Trainingsformen.
Schnelligkeit Reaktivkraft High Load
Das hoch intensive Schnelligkeitstraining (High Load) wird bei Myokraft sehr spezifisch unterteilt, um auf den aktuellen Leistungsstand des Patienten optimal und individuell einzugehen. Erst bei Bestehen der jeweiligen Voraussetzungen wird eine Progression vorgenommen.
Den Anfang dafür bildet eine Kraftmesstestung einer herkömmlichen Freihantelübung wie z.B. die Kniebeuge. Der Therapeut ermittelt das individuelle Trainingsgewicht und legt das erforderliche Bewegungsausmaß fest. Im weiteren Trainingsverlauf hat der Athlet die Vorgabe 10 Wiederholungen unter 5 Sekunden zu schaffen. Durch die hohe Bewegungsgeschwindigkeit und die einwirkenden Kräfte wird das Bindegewebe durch diese Trainingsform zur weiteren Anpassung gebracht. Des Weiteren hat das Schnelligkeitstraining nicht nur strukturell, sondern auch auf das Nervensystem einen großen Einfluss. Das ZNS lernt den gezielten und koordinierten Krafteinsatz und trägt bei der Gelenkstabilisation die tragende Rolle.
Im weiteren Verlauf und bei positivem Absolvieren der geforderten Kriterien sind die nächsten Schritte Sprungformen mit Zusatzgewicht. Auch hierfür wird das erforderliche Zusatzgewicht und die Sprunghöhe individuell ermittelt. Zusammengefasst unterteilen wir in drei Sprungformen:
- Positive Beschleunigung, Sprünge auf eine Box hoch
- Negatives Bremsen, Sprünge von einer Box runter
- Reaktivsprünge, Von einer Box runterspringen und in kürzest möglicher Zeit sofort nochmal Springen
Die Reihung der Sprungformen ist dabei von weniger zu höherer Belastung geordnet. Parallel dazu wird mit anderen Sprungvariationen trainiert, welche den Hintergrund haben Bewegungen aus der Sportart widerzuspiegeln. Auch hierbei erfolgt der Aufbau von weniger zu stärker belastenden Übungen.
Agillity High Load
Ein weiters Hauptaugenmerk wird auf schnelle Richtungswechsel und Sprintmanöver gelegt, welches ein hohes Ausmaß an (Neuro-)Muskulärer Kontrolle erfordert, da jene Bewegungsabläufe wie schon zuvor erwähnt den Verletzungsmechanismus widerspiegeln.3
Um das komplette Bewegungssystem dabei zu fordern, greifen wir auf unser Skillcourt zurück. Durch das Zusammenspiel von Wahrnehmung, Antizipation (Voraussehen) und Entscheidungsschnelligkeit werden alle Systeme sehr präzise trainiert und verbessert.
Lauf und Sprintvariationen mit plötzlichem Richtungswechsel können jeweils auf das Niveau des Sportlers angepasst werden und bei Bestehen der erforderlichen Kriterien erschwert werden.
Mannschafttraining
Um den Sportler taktisch und technisch wieder in seinen Sport zurückzuführen ist es nach Bestehen der Kriterien für den Athleten möglich an gewissen Teilen des (Mannschaft-)Trainings wieder teilzunehmen. Dies geschieht unter Absprache des Therapeuten und wird weiterhin monitorisiert und abgeglichen.
Phase 5
Bei Erreichen der Phase 5 hat der Athlet wieder seine ursprüngliche Spielform oder im besten Fall seine motorische Leistungsfähigkeit darüber hinaus entwickelt. In dieser letzten Phase wird der Sportler noch einmal neu überprüft und kontrolliert, bevor er das >>GO<< bekommt, um wieder am Wettkampf teilnehmen zu dürfen.
Testbatterien welche vor allem aus Krafttestmessungen, Hop- und Sprungtest sowie Sprint und Cuttingmanöver bestehen werden qualitativ und quantitativ bewertet und geben Aufschluss über den aktuellen Leistungszustand.
Bei MYOKRAFT findet diese Testung mithilfe des Skillcourts statt, welcher durch seine exakte Lasermesstechnik valide und reliable Testergebnisse liefert.
QUELLENANGABE
- Henke, T., Gläser, H., & Heck, H. (2000). Sportverletzungen in Deutschland-Basisdaten, Epidemiologie, Prävention, Risikosportarten, Ausblick. ALT, W., SCHAFF, P., SCHUMANN, H.: Neue Wege zur Unfallverhütung im Sport-Beiträge zum Dreiländerkongress“ Mit Sicherheit mehr Spaß-Neue Wege zur Unfallverhütung“. Köln, 303-8.
- Makris, E. A., Hadidi, P., & Athanasiou, K. A. (2011). The knee meniscus: structure–function, pathophysiology, current repair techniques, and prospects for regeneration. Biomaterials, 32(30), 7411-7431.
- Zanetti, M., Pfirrmann, C. W., Schmid, M. R., Romero, J., Seifert, B., & Hodler, J. (2005). Clinical course of knees with asymptomatic meniscal abnormalities: findings at 2-year follow-up after MR imaging–based diagnosis. Radiology, 237(3), 993-997.
- Horga, L. M., Hirschmann, A. C., Henckel, J., Fotiadou, A., Di Laura, A., Torlasco, C., … & Hart, A. J. (2020). Prevalence of abnormal findings in 230 knees of asymptomatic adults using 3.0 T MRI. Skeletal radiology, 49(7), 1099-1107.
- Noyes, F. R., & Barber-Westin, S. D. (2017). Meniscus tears: diagnosis, repair techniques, and clinical outcomes. In Noyes‘ knee disorders: surgery, rehabilitation, clinical outcomes (pp. 677-718). Elsevier.
- Horga, L. M., Hirschmann, A. C., Henckel, J., Fotiadou, A., Di Laura, A., Torlasco, C., … & Hart, A. J. (2020). Prevalence of abnormal findings in 230 knees of asymptomatic adults using 3.0 T MRI. Skeletal radiology, 49(7), 1099-1107.
- Culvenor, A. G., Øiestad, B. E., Hart, H. F., Stefanik, J. J., Guermazi, A., & Crossley, K. M. (2019). Prevalence of knee osteoarthritis features on magnetic resonance imaging in asymptomatic uninjured adults: a systematic review and meta-analysis. British journal of sports medicine, 53(20), 1268-1278.
- Felson, D., Rabasa, G., Jafarzadeh, S. R., Nevitt, M., Lewis, C. E., Segal, N., & White, D. K. (2021). Factors associated with pain resolution in those with knee pain: the MOST study. Osteoarthritis and Cartilage, 29(12), 1666-1672.
- Angelozzi, M., Madama, M., Corsica, C., Calvisi, V., Properzi, G., McCaw, S. T., & Cacchio, A. (2012). Rate of force development as an adjunctive outcome measure for return-to-sport decisions after anterior cruciate ligament reconstruction. journal of orthopaedic & sports physical therapy, 42(9), 772-780.
- Thorlund, J. B., Juhl, C. B., Ingelsrud, L. H., & Skou, S. T. (2018). Risk factors, diagnosis and non-surgical treatment for meniscal tears: evidence and recommendations: a statement paper commissioned by the Danish Society of Sports Physical Therapy (DSSF). British Journal of Sports Medicine, 52(9), 557-565.
- Schwellnus, M., Soligard, T., Alonso, J. M., Bahr, R., Clarsen, B., Dijkstra, H. P., … & Engebretsen, L. (2016). How much is too much?(Part 2) International Olympic Committee consensus statement on load in sport and risk of illness. British journal of sports medicine, 50(17), 1043-1052.
- Englund, M., Guermazi, A., Gale, D., Hunter, D. J., Aliabadi, P., Clancy, M., & Felson, D. T. (2008). Incidental meniscal findings on knee MRI in middle-aged and elderly persons. New England Journal of Medicine, 359(11), 1108-1115.
- Daniel, D. A. L. E., Daniels, E. R. I. C., & Aronson, D. A. V. I. D. (1982). The diagnosis of meniscus pathology. Clinical orthopaedics and related research, (163), 218-224.
- Tornbjerg, S. M., Nissen, N., Englund, M., Jørgensen, U., Schjerning, J., Lohmander, L. S., & Thorlund, J. B. (2017). Structural pathology is not related to patient-reported pain and function in patients undergoing meniscal surgery. British journal of sports medicine, 51(6), 525-530.
- Lee, S. H., Lee, O. S., Kim, S. T., & Lee, Y. S. (2020). Revisiting arthroscopic partial meniscectomy for degenerative tears in knees with mild or no osteoarthritis: a systematic review and meta-analysis of randomized controlled trials. Clinical Journal of Sport Medicine, 30(3), 195-202.
- Palmer, J. S., Monk, A. P., Hopewell, S., Bayliss, L. E., Jackson, W., Beard, D. J., & Price, A. J. (2019). Surgical interventions for symptomatic mild to moderate knee osteoarthritis. Cochrane Database of Systematic Reviews, (7).
- Ma, J., Chen, H., Liu, A., Cui, Y., & Ma, X. (2020). Medical exercise therapy alone versus arthroscopic partial meniscectomy followed by medical exercise therapy for degenerative meniscal tear: a systematic review and meta-analysis of randomized controlled trials. Journal of orthopaedic surgery and research, 15(1), 1-11.
- Talman, P., Duong, T., Vucic, S., Mathers, S., Venkatesh, S., Henderson, R., … & Kiernan, M. (2016). Identification and outcomes of clinical phenotypes in amyotrophic lateral sclerosis/motor neuron disease: Australian National Motor Neuron Disease observational cohort. BMJ open, 6(9), e012054.
- Siemieniuk, R. A., Harris, I. A., Agoritsas, T., Poolman, R. W., Brignardello-Petersen, R., Van de Velde, S., … & Kristiansen, A. (2017). Arthroscopic surgery for degenerative knee arthritis and meniscal tears: a clinical practice guideline. Bmj, 357.
- Thorlund, J. B. (2017). Deconstructing a popular myth: why knee arthroscopy is no better than placebo surgery for degenerative meniscal tears. British Journal of Sports Medicine, 51(22), 1630-1631.
- Rathcke, M. W., Lind, M., Boesen, M. I., Nissen, N., Boesen, A. P., Mygind-Klavsen, B., & Hölmich, P. (2017). Treatment of meniscal pathology. Ugeskrift for Laeger, 179(38).
- Thorlund, J. B., Juhl, C. B., Roos, E. M., & Lohmander, L. S. (2015). Arthroscopic surgery for degenerative knee: systematic review and meta-analysis of benefits and harms. bmj, 350.
- Abram, S. G., Hopewell, S., Monk, A. P., Bayliss, L. E., Beard, D. J., & Price, A. J. (2020). Arthroscopic partial meniscectomy for meniscal tears of the knee: a systematic review and meta-analysis. British journal of sports medicine, 54(11), 652-663.
- Ciemniewska-Gorzela, K., Bąkowski, P., Naczk, J., Jakob, R., & Piontek, T. (2021). Complex meniscus tears treated with collagen matrix wrapping and bone marrow blood injection: clinical effectiveness and survivorship after a minimum of 5 years’ follow-up. Cartilage, 13(1_suppl), 228S-238S.
- Piontek, T., Ciemniewska-Gorzela, K., Naczk, J., Jakob, R., Szulc, A., Grygorowicz, M., & Slomczykowski, M. (2016). Complex meniscus tears treated with collagen matrix wrapping and bone marrow blood injection: a 2-year clinical follow-up. Cartilage, 7(2), 123-139.
- Øiestad, B. E., Holm, I., Engebretsen, L., & Risberg, M. A. (2011). The association between radiographic knee osteoarthritis and knee symptoms, function and quality of life 10–15 years after anterior cruciate ligament reconstruction. British journal of sports medicine, 45(7), 583-588.
- Thorlund, J. B., Juhl, C. B., Roos, E. M., & Lohmander, L. S. (2015). Arthroscopic surgery for degenerative knee: systematic review and meta-analysis of benefits and harms. bmj, 350.
- Siemieniuk, R. A., Harris, I. A., Agoritsas, T., Poolman, R. W., Brignardello-Petersen, R., Van de Velde, S., … & Kristiansen, A. (2017). Arthroscopic surgery for degenerative knee arthritis and meniscal tears: a clinical practice guideline. Bmj, 357.
- Abram, S. G., Hopewell, S., Monk, A. P., Bayliss, L. E., Beard, D. J., & Price, A. J. (2020). Arthroscopic partial meniscectomy for meniscal tears of the knee: a systematic review and meta-analysis. British journal of sports medicine, 54(11), 652-663.
- Skou, S. T., Hölmich, P., Lind, M., Jensen, H. P., Jensen, C., Garval, M., & Thorlund, J. B. (2022). Early Surgery or Exercise and Education for Meniscal Tears in Young Adults. NEJM Evidence, 1(2), EVIDoa2100038.
- Beaufils, P., & Verdonk, R. (Eds.). (2010). The meniscus. Springer Science & Business Media.
- Lind, M., Nielsen, T., Faunø, P., Lund, B., & Christiansen, S. E. (2013). Free rehabilitation is safe after isolated meniscus repair: a prospective randomized trial comparing free with restricted rehabilitation regimens. The American journal of sports medicine, 41(12), 2753-2758.
- Perkins, B., Gronbeck, K. R., Yue, R. A., & Tompkins, M. A. (2018). Similar failure rate in immediate post-operative weight bearing versus protected weight bearing following meniscal repair on peripheral, vertical meniscal tears. Knee Surgery, Sports Traumatology, Arthroscopy, 26(8), 2245-2250.
- O’Donnell, K., Freedman, K. B., & Tjoumakaris, F. P. (2017). Rehabilitation protocols after isolated meniscal repair: a systematic review. The American journal of sports medicine, 45(7), 1687-1697.
- VanderHave, K. L., Perkins, C., & Le, M. (2015). Weightbearing versus nonweightbearing after meniscus repair. Sports Health, 7(5), 399-402.
- Owman, H., Tiderius, C. J., Ericsson, Y. B., & Dahlberg, L. E. (2014). Long-term effect of removal of knee joint loading on cartilage quality evaluated by delayed gadolinium-enhanced magnetic resonance imaging of cartilage. Osteoarthritis and cartilage, 22(7), 928-932.
- Vanwanseele, B., Lucchinetti, E., & Stüssi, E. (2002). The effects of immobilization on the characteristics of articular cartilage: current concepts and future directions. Osteoarthritis and Cartilage, 10(5), 408-419.
- Southworth, T. M., Naveen, N. B., Tauro, T. M., Chahla, J., & Cole, B. J. (2020). Meniscal allograft transplants. Clinics in sports medicine, 39(1), 93-123.
- Tetik, O., Kocabey, Y., & Johnson, D. L. (2002). Synovial abrasion for isolated, partial thickness, undersurface, medial meniscus tears. Orthopedics, 25(6), 675-678.
- Angel, M. J., Kerker, J., & Sgaglione, N. (2009). Meniscus repair and future directions. In Knee Arthroscopy (pp. 25-40). Springer, New York, NY.
- Pereira, H., Cengiz, I. F., Silva-Correia, J., Ripoll, P. L., Varatojo, R., Oliveira, J. M., … & Espregueira-Mendes, J. (2016). Meniscal repair: indications, techniques, and outcome. In Arthroscopy (pp. 125-142). Springer, Berlin, Heidelberg.
- Henke, T. (2003). Sportunfälle (Gesundheitsberichte NRW, Bd 1) Bielefeld: lödg.
- Wirtz, D. C. (2013). Orthopädie und Unfallchirurgie essentials: Intensivkurs zur Weiterbildung (pp. 338-340). S. Ruchholtz (Ed.). Thieme.
- Schneider, O., Scharf, H. P., Stein, T., Knapstein, S., Hermann, C., & Flechtenmacher, J. (2016). Incidence of knee injuries: Numbers for outpatient and inpatient care in Germany. Der Orthopade, 45(12), 1015-1026.
- Goossens, P., Keijsers, E., Van Geenen, R. J., Zijta, A., Van den Broek, M., Verhagen, A. P., & Scholten-Peeters, G. G. (2015). Validity of the Thessaly test in evaluating meniscal tears compared with arthroscopy: a diagnostic accuracy study. journal of orthopaedic & sports physical therapy, 45(1), 18-24.
- Konan, S., Rayan, F., & Haddad, F. S. (2009). Do physical diagnostic tests accurately detect meniscal tears?. Knee Surgery, Sports Traumatology, Arthroscopy, 17(7), 806-811.
- Dzoleva-Tolevska, R., Poposka, A., Samardziski, M., & Georgieva, D. (2013). Comparative analysis of diagnostic methods in meniscal lesions. Pril, 34, 79-83.
- Hohmann, E. (2021). Editorial Commentary: Discovery: Progenitor Cells and Endothelial Cells Are Found in the White-White Zone of the Meniscus, But This Does Not Mean That These Tears Heal or Should Be Repaired. Arthroscopy: The Journal of Arthroscopic & Related Surgery, 37(1), 266-267.
- Cosgarea, A. J., Sebastianelli, W. J., & DeHaven, K. E. (1995). Prevention of arthrofibrosis after anterior cruciate ligament reconstruction using the central third patellar tendon autograft. The American journal of sports medicine, 23(1), 87-92.
- Lepley, L. K. (2015). Deficits in quadriceps strength and patient-oriented outcomes at return to activity after ACL reconstruction: a review of the current literature. Sports health, 7(3), 231-238.
- Paulos, L., Noyes, F. R., Grood, E., & Butler, D. L. (1991). Knee rehabilitation after anterior cruciate ligament reconstruction and repair. Journal of Orthopaedic & Sports Physical Therapy, 13(2), 60-70.
- Quelard, B., Sonnery-Cottet, B., Zayni, R., Badet, R., Fournier, Y., Hager, J. P., & Chambat, P. (2010). Isolated posterior cruciate ligament reconstruction: Is non-aggressive rehabilitation the right protocol?. Orthopaedics & Traumatology: Surgery & Research, 96(3), 256-262.
- Stärke, C., Kopf, S., Petersen, W., & Becker, R. (2009). Meniscal repair. Arthroscopy: The Journal of Arthroscopic & Related Surgery, 25(9), 1033-1044.
- Chevrier, A., Farr, J., Rodeo, S. A., & Buschmann, M. D. (2018). Augmentation techniques for meniscus repair. The journal of knee surgery, 31(01), 099-116.
SIE HABEN ODER KENNEN JEMANDEN MIT EINEM MENISKUSRISS?
Wir fassen auf dieser Seite alle wichtigsten Infos zusammen.
3300 Worte | 28 Minuten Lesezeit
ANATOMIE
Der Meniskus befindet sich mitten im Knie und liegt zwischen Oberschenkel- und Unterschenkelknochen. Er besteht aus zwei C-förmige Ringen, deren Material am ähnlichsten mit Knorpelgewebe verglichen werden kann, trotzdem aber Unterschiede aufweist. Pro Kniegelenk hat man jeweils einen inneren (medialen) und einen äußeren (lateralen) Meniskus.
Weiter kann man den Meniskus in seine Durchblutungszonen unterteilen. Der äußerste Teil des Meniskus ist gut durchblutet (rote Zone) und der innerste Teil weniger bis gar nicht (weiße Zone). Die Aufgabe des Meniskus besteht darin die Ungleichmäßigkeit der zwei Gelenkpartner auszugleichen und sorgt deshalb für gleichmäßige Druckverteilung, passive Stabilität und Propriozeption (der Sinn für sich selbst, genauer: die Position der eigenen Gliedmaße und die Lage des Körpers im Raum) des Kniegelenks. Außerdem sind Menisken am Stoffwechsel des Gelenkes beteiligt und haben somit eine wichtige Funktion für die Gesundheit des Kniegelenkes.2 Die Menisken bewegen sich beim Beugen und Strecken des Knies mit.
WIE ENTSTEHT DIE PROBLEMATIK?
Vorab muss man klarstellen, dass Meniskusrisse nicht immer Probleme wie Schmerz und Bewegungseinschränkungen bereiten müssen. Sie gehören teilweise zum normalen Alterungsprozess dazu. So konnte man in einer Untersuchung feststellen, dass 57% der untersuchten Menschen mit Kniebeschwerden in der Schweiz Meniskusrisse aufweisen, jedoch 36% der beschwerdefreien Menschen auch Meniskusrisse aufweisen.3 In einer weiteren Studie von 116 Menschen ohne Kniebeschwerden (durchschnittliches Alter von 44 Jahren) konnte man bei 30% der untersuchten Kniegelenke Meniskusläsionen feststellen.4 Deshalb ist eine weitere Klassifikation der Meniskusschäden notwendig.
Sportbedingte / traumatische Meniskusläsion
Bei jüngeren Patienten mit Meniskusbeschwerden ist der Großteil sportbedingt. Der dabei vorliegende Verletzungsmechanismus besteht meistens aus einer Drehbewegung des Kniegelenkes, ein Überstrecken des Knies oder während Bewegungsabläufen mit großer Krafteinwirkung durch Bodenreaktionskräfte oder eventuell eines Gegenspielers.5 Dadurch kann es zu unterschiedlichen Rissformen kommen. Die häufigsten finden Sie im unteren Bild.
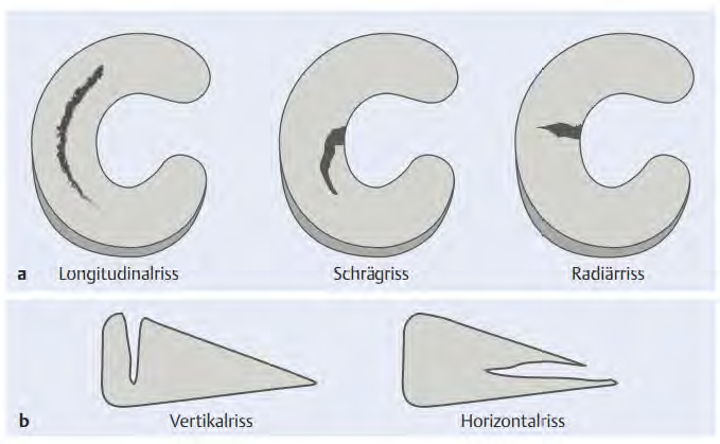
Bei einem Großteil der Meniskusverletzungen, kommt es gleichzeitig zum Riss des vorderen Kreuzbandes. Die Beschwerden die hierbei entstehen sind unter anderem:
- Schmerzen im Knie
- Instabilität vom Knie
- Das Gefühl, dass man das Knie weder Beugen noch Strecken kann
- Eine Schwellung des Knies
Degenerativer Meniskusriss
Diese sind häufiger bei Menschen über 50 Jahre zu beobachten und ist zu erklären durch die Veränderungen der Qualität des Meniskusgewebes. Beim Alterungsprozess des Körpers verändert sich die Qualität des gesamten Gewebes im Körper.12 Dies ist ein ganz natürlicher und unaufhaltsamer Prozess, vergleichbar mit dem Ergrauen der Haare.
Näher betrachtet wird der Meniskus etwas härter und nimmt an Flexibilität ab. Dadurch nimmt seine Funktion ab und kann deshalb schneller durch äußere Krafteinwirkungen gereizt werden und eventuell sogar zu Mikro-Traumen im Gewebe führen.12 Hier muss man sich jedoch nicht direkt Sorgen machen, da es wie bereits besprochen zum Teil des Alterungsprozess gehört und in den meisten Fällen symptomlos verläuft. 76% der MRT-Untersuchungen älterer Menschen weisen nicht-symptomatische Meniskusläsionen auf.42
Auch in der Nachbehandlung sind degenerative Meniskusrisse in erster Linie anders zu behandeln als tramatisch bedingte Risse. So zeigten mehrere wissenschaftliche Untersuchungen, dass eine Arthroskopie (Gelenkspiegelung) bei degenerativen Meniskusrissen keinen Vorteil gegenüber einer Trainingstherapie oder Placebo-Operation hat. 26,27,28
MYTHEN
Es gibt einen Zusammenhang zwischen Größe und Ort des Risses und der Schmerzintensität und Kniefunktion.
Es hört sich erstmal logisch an, dass Risse, welche in Rissmuster, Rissgröße und Rissort variieren auch unterschiedlich stark, in Abhängigkeit davon, Schmerzen sollten. Jedoch besteht bei degenerativen Meniskusrissen kein Zusammenhang zwischen diesen Faktoren und Schmerzintensität oder Kniefunktion. Die Schmerzen treten meistens aufgrund von frühen degenerativen Veränderungen im Knie (wobei das Meniskusgewebe nicht ausgeschlossen ist) und einer Arthrose im Kniegelenk auf. 14
Ein Blockierungsgefühl im Kniegelenk ist ein Meniskusriss.
Noch vor wenigen Jahren wurde eine Blockierung des Knies und ein einschießender Schmerz mit einem Meniskusriss gleichgesetzt. Allerdings zeigen Untersuchungen dass Blockierungen des Kniegelenks oder Streckdefizite bei Meniskusrissen genauso häufig auftreten, wie bei Patienten mit Kniebeschwerden ohne Meniskusriss.11 Blockierungen im Knie müssen also nicht unbedingt mit einem Meniskusriss zusammenhängen.
OPERATION? JA ODER NEIN?
Eine der schwierigsten Fragen, die sich nach solch einer Verletzung stellt, ist ob man sich operieren lässt oder nicht. Unser Rat deshalb: Es hängt davon ab. Der Orthopäde und der Physiotherapeut, wird ihnen Ratschläge für ihre weitere Genesung geben, aber letztendlich liegt die Entscheidung für eine Operation bei ihnen.
Grundsätzlich sollte mit einem konservativen Behandlungsansatz begonnen werden, da der wissenschaftliche Stand keine bedeutende Überlegenheit einer Operation zur Trainingstherapie sieht.15, 16, 17, 18, 19, 20, 21 Da jedoch, wie oben geschildert, nur der äußere Ring des Menisken durchblutet wird, ist auch nur dieser in der Lage optimal zu heilen. Bei komplexen, chronischen oder degenerativen Meniskusverletzungen ist die Heilung erschwert.39,40 Trotzdem kann man auch bei Rissen in der nicht-durchbluteten Zone, Heilungsprozesse beobachten welche funktionell auch gute Ergebnisse liefern. Grund für die Heilung trotz nicht-durchbluteter Situation ist, dass es in dieser Zone Stammzellen gibt, welche Reparaturprozesse durchführen können. 47
Aus einer brandaktuellen Studie an der 121 jüngere Patienten mit traumatischen Meniskusrissen teilnahmen, kamen 74% der konservative behandelten Patienten aus der Trainingsgruppe ohne eine Meniskusoperation nach 12 Monaten aus. Auch in Hinblick auf Schmerz, Funktion und Lebensqualität waren zwischen der Operationgruppe und Trainingsgruppe keine relevanten Unterschiede messbar. Was deshalb stark für einen primär konservativen Behandlungsversuch spricht, mit der Option bei nicht erwünschtem Ergebnis sich immer noch operieren lassen zu können. 29
OPERATIONSARTEN
Sollten sie sich für eine Operation entscheiden, gibt es verschiedene Operationsarten, die bei einem Meniskusriss eingesetzt werden können. Hier unten listen wir die gängigsten Operationsarten auf und schauen uns jeweils an, wie die aktuelle wissenschaftliche Evidenzlage dazu aussieht und in welchen Fällen diese Operationsart in Frage kommen. Beurteilt wird immer anhand folgender Kriterien:
- Rissform und -länge
- Lokalisation (Rot-rote Zone, Weiß-rote Zone, Weiß-weiße Zone)
- Qualität des Meniskusgewebes (Alter des Patienteen spielt hier eine große Rolle)
- Akute Verletzung oder degenerative Prozesse
Meniskusrefixation. Es wird unterschieden zwischen Inside-Out, Outside-In und All-Inside Techniken, die abhängig von der Lokalisation des Risses gewählt werden. Diese Techniken sind verschiedene Nähte, die alle arthroskopisch (mittels einer Gelenkspiegelung) durchgeführt werden. Anstelle der Nahttechniken können auch resorbierbare Pfeile oder Anker (lösen sich nach 3 Monaten komplett auf) verwendet werden. Studien weisen jedoch keine signifikante Unterschiede zwischen den Resultaten dieser verschiedenen Techniken auf. 52, 53 Diese Techniken haben die Zielsetzung, die Operationszeit zu minimieren, die Operation so unkompliziert wie möglich zu machen und so wenig zusätzlichen Schäden wie möglich im Gewebe zu verursachen.
Am meisten in Frage für diese Techniken kommen akute Verletzungen in Form von Längrissen in der gut durchbluteten Zone, bei jüngeren Patienten. Degenerative Meniskusrisse kommen hier nicht für in Frage. 52, 53
Wrapping. Bei dieser Technik wird der Riss arthroskopisch (mittels einer Gelenkspiegelung) mit einer Matrix aus kollagenen Fasern ummantelt. Mit zwei biegsamen Nadeln, die mit einem Faden verbunden sind, werden die Matrix und das Meniskusgewebe stabil an der Gelenkkapsel befestigt. Aus dem Unterschenkel Knochen wird zudem Knochenmark entnommen, welches in diese Ummantelung injiziert wird, oder es wird ein nicht mit Knorpel überzogener Teil des Oberschenkelknochens angebohrt, aus dem Knochenmarkflüssigkeit ins Gelenk fließen kann. In dieser Flüssigkeit befinden sich Wachstumsfaktoren und Stammzellen, die die Heilung des geschädigten Meniskusgewebes unterstützen sollen. 52
Diese Technik kommt in Frage für Meniskusverletzungen, bei denen eine Naht oder andere Refixationstechniken nicht möglich sind oder nicht erfolgreich waren. Risse in schlecht oder gar nicht durchbluteten Zonen oder sehr komplexe Risse können hiermit behandelt werden. 52
Ausschabung und Abschälen. Das Abschälen der obersten Schicht des Meniskus und eine Ausschabung des Risses soll Heilungsprozesse fördern. Das Abschälen soll Chondrozyten stimulieren, die wiederum dafür sorgen, dass wichtige Proteine ausgeschüttet werden und metabole Prozesse stattfinden, die die Heilung anregen. Durchgeführte Studien weisen gute Ergebnisse auf für Schmerz, Symptome, Einschränkungen und den Sporteinstieg. 38
Die Technik kommt vor allem in Frage bei Meniskus Schäden, die in der gut durchbluteten Zone gelegen sind und bei jungen Patienten. 52
Meniskusteilresektion. Die Meniskusteilresektion wird arthroskopisch durchgeführt. Dabei wird das beschädigte Gewebe herausgeschnitten. Die Meniskusteilresektion kommt in Frage bei degenerativen Meniskusrissen und Rissen bei denen eine Refixation nicht möglich ist. Ziel ist es, so wenig Gewebe wie möglich und so viel wie nötig zu entfernen und somit das Fortschreiten von degenerativen Veränderungen vorzubeugen.
Meniskektomie. Hierunter ist das Herausschneiden des ganzen Meniskus, bei komplexen Meniskusrissen in schlecht durchbluteten Zonen, zu verstehen. Dieses Verfahren führt zu einer beschleunigten Gelenksabnutzung, durch die fehlende Druckverminderung und Gelenkstabilität und somit zu Arthrose. 25, 26 Aktuell ist deutlich geworden, wie wichtig der Meniskus für die Funktion des Kniegelenks ist und daher immer so viel wie möglich des Meniskus erhalten bleiben soll. 25 Daher wird eine Meniskusreparatur der Entfernung wenn möglich immer vorgezogen.
Meniskus Allograft Transplantation. Eine Meniskus Allograft Transplantation beschreibt die Transplantation eines fremden Meniskus eines Menschen. Diese Prozedur wird bei Patienten mit langanhaltenden Schmerzen und Einschränkungen, trotz vorangegangener Meniskektomie, durchgeführt. Dabei darf der Patient aufgrund arthrotischer Veränderungen im Knie meist nicht älter als 45 bis 55 Jahre sein. Des weiteren darf der Patient nicht über eine Gelenksentzündung gelitten haben, Arthritis im Knie verfügen oder einen BMI höher als 30 haben. Die Alternative dazu ist in der Regel eine Knieprothese. Diese Transplantate werden in der Regel gut vom Körper angenommen, aber da dieses Verfahren nicht oft durchgeführt wird, ist die Evidenz dafür gering.37
WAS KÖNNEN SIE ALS PATIENT ODER ARZT BEI/VON UNS ERWARTEN?
Wie bei jedem unserer (neuen) Patienten, erwartet sie zu Beginn der ersten Therapiesitzung ein ausführliches Anamnesegespräch mit einem unserer Therapeuten, um für die Therapie relevante Information zu evaluieren und mögliche Kontraindikationen oder sogenannte „Red Flags“ auszuschließen. Danach wird eine gründliche Untersuchung durch den Therapeuten vorgenommen, um den aktuellen Rehabilitationsstand genauestens festlegen zu können.
Zudem wird gemeinsam mit dem Patienten ein individuelles Anforderungsprofil erstellt, welches speziell auf die täglichen Anforderungen im Leben des Patienten abgestimmt ist. Ziel ist es, einen klar objektiv definierten IST-Standpunkt zu gestalten und mittels erster Planungen den zu erreichenden Soll-Stand zu formulieren. Dieser Weg wird durch den Transfer der Therapie stattfinden und laufend neu motorisiert und evaluiert, um zu jedem Zeitpunkt über den aktuellen Leistungszustand des Patienten informiert zu sein.
Um diese Art der Methodik noch effizienter zu gestalten und das volle Potenzial aus der Behandlung schöpfen zu können, bieten wir ihnen optional die Möglichkeit der erweiterten Therapiezeit an. Ziel dieser Zusatzleistung ist es, unser Behandlungspotential voll auszuschöpfen, eine qualitativ hochwertige Therapie zu garantieren und damit das Therapieergebnis zu optimieren. Durch das erweiterte Konzept können unsere Therapeuten deshalb noch effizienter an dem Therapieprozess arbeiten. Mehr Information hierzu und zum allgemeinen Ablauf unserer Behandlungen finden sie hier.
Wie gestaltet sich die Rehabilitation nach einer Meniskusverletzung?
Je nach Art und Weise der Meniskusreparatur oder (Teil-)Entfernung ist die Dauer der Rehabilitation davon abhängig. Bei der Frage wie schnell und weit man das Knie nach einer Operation wieder belasten und voll bewegen kann, ist die Evidenz sehr unterschiedlich. Individuelle Faktoren, sowie Rissmuster und Fixationsart haben einen großen Einfluss auf die Belastungssteigerung und sollten im Therapiegeschehen miteinbezogen werden.30
Jedoch konnten Studien mehrfach widerlegen, dass ein frühes Bewegen und schmerzabhängiges Belasten keine schlechteren Ergebnisse liefert und auch nicht häufiger zum Versagen des genähten Meniskus führt als ein limitiertes Vorgehen der Bewegung und Belastung bei isolierten Meniskusverletzungen.31,32,33,34
Im Hinblick auf die Gesunderhaltung anderer Kniegewebearten wie des Knorpels, sind Gelenkbelastungen zwingend notwendig, um die Versorgung des Knorpels aufrecht zu erhalten. Gelenkentlastungen zeigen eine schädliche Wirkung für die Knorpelgesundheit.35,36
Um Wundheilungsprozesse zu unterstützen und optimale Stoffwechselvorgänge zu kreieren setzen wir auf eine frühre, schmerzabhängige Belastung welche im Laufe der Rehabilitation progressiv gesteigert wird.
Rehabilitation bei konservativen (nicht-operativen) Vorangehen
Wie sie im vorherigen Text erfahren haben, wird ein Großteil der Meniskusverletzungen vorerst ohne Operationsverfahren behandelt. Dabei wird die gleiche Vorgehensweise angewendet wie nach einer Operation. Vorteil der konservativen Methode jedoch ist, dass im Vergleich zur Operation meist die (Trainings)Belastung schneller wieder gesteigert werden kann und ein zurückkehren in den Sport dadurch schneller möglich wird. Begründet wird dies dadurch, dass bei einer Operation ein gewisser Grad an Schaden verursacht wird, der einen erneuten Heilungsprozess mit sich zieht, weshalb es zur Ausdehnung der Rehazeit kommen kann.
Rehabilitation im Phasen-Modell
Im unten aufgeführten Phasen-Modell sind die einzelnen Zielsetzungen der Rehabilitation an Phasen gekoppelt. Das Modell beschreibt zudem grob die Steigerung von einer niedrigen Intensität zu einer hohen Intensität und somit auch die Belastbarkeit des Sportlers

Ein wesentliches Kernelement der Rehabilitation ist der I.A.S. Rehabaum. Dieser verdeutlicht das Grundkonzept der Belastungssteuerung im Wundheilungs- und Rehabilitationsverlauf. Ziel ist es, den Patienten vom anfänglichen Underloaded Training zu Beginn der Rehabilitation, zurück auf Leistungsniveau zu führen. Das Training verhilft den verletzten Meniskus sich wieder an seine ursprünglichen oder im besten Fall darüber hinaus einwirkenden Belastungen zu gewöhnen und anzupassen.
In der unteren Grafik werden die verschiedenen Phasen der Rehabilitation im Rehabaum-Modell aufgelistet. Zu sehen ist, dass unten gestarten wird in Phase A, mit einer niedrigen Trainingsintensität und diese wird dann in den einzelnen Phasen stetig gesteigert. Der Trainingsschwerpunkt und die Trainingsintensität stehen hier genau für die jeweiligen Phasen beschrieben.

Kriterienbasierte vs zeitbasierte Rehabilitation
Grundsätzlich sind Rehabilitationspläne nichts Schlechtes, sie verhelfen zu einer Übersicht, über den groben Verlauf der Reha. Jedoch gibt es einige Nachteile von allgemeinen zeitbasierten Behandlungsplänen, welche wir euch gerne näher erklären würden:
- Zeitbasiertes Voranschreiten:
- Berücksichtigen oftmals nur die unmittelbare Zeit nach der OP/Verletzung. Jedoch dauert der Rehabilitationsprozess wesentlich länger, wofür die meisten zeitbasierten Pläne nicht ausgelegt sind.
- Beinhalten Heilungszeiten wie sie im Lehrbuch stehen. Diese weichen jedoch stark von Patient zu Patient ab. Gründe dafür sind externe und interne Unterschiede, wie z.B. die allgemeine körperliche Verfassung, Übergewicht, Trainingszustand, Motivation, Nebenerkrankungen, Immunfunktion, etc. Auch externe Umweltfaktoren beeinflussen die Wundheilung. Dazu gehören Stress, Ernährung, Schlafqualität und -quantität und Lebensstil.
- Jeder Patient bekommt den gleichen Plan. Hierdurch werden die individuellen Faktoren nicht berücksichtigt.
- Kriterienbasiertes Voranschreiten:
- Schreitet erst nach erreichen verschiedener Meilensteine voran, jedoch müssen typische Heilungszeiten natürlich berücksichtigt werden, denn schneller als optimal geht nicht!
- Messbarkeit des aktuellen Leistungsstandes des Patienten wodurch ein frühzeitiges Erkennen von Schwachpunkten möglich ist und dies somit gleichzeitig auch zur Prävention dient.
- Für unterschiedliche Verletzungs- und Beschwerdetypen sind auch unterschiedliche Rehabilitationsprogramme notwendig. Die kriterienbasierte Rehabilitation lässt sich dadurch auf jede Verletzungsart übertragen und sorgt für ein engmaschiges Monitorisieren des aktuellen Leistungszustandes.
Daraus ziehen wir den Entschluss, dass eine zeitbasierte Reha nicht mehr zeitgemäß ist, da diese zu viele Faktoren nicht berücksichtigt und den Patienten nicht als Individuum sieht.
Phase 1
Phase 1 beginnt ab dem Zeitpunkt eines Traumas bzw. OP. Am Anfang jeder Gewebeverletzung egal ob durch das eigentliche Initialtrauma oder durch die vorgenommene OP, wird durch den Körper automatisch durch das Immunsystem ein Wundheilungsprozess in Gang gesetzt. Dieser wird von der primären Entzündungsphase eingeleitet. In diesem Zeitraum versucht der Organismus die Blutung zu stillen und das Eindringen von Bakterien und Viren zu verhindern. Nach einigen Stunden erfolgt ein fließender Übergang in die sekundäre Entzündungsphase. Diese ist durch das Einwandern von Immun-, Fresser- und Wachstumszellen gekennzeichnet. Einfach ausgedrückt, kommt der Bautrupp, welcher den Schaden des Gewebes erstmal begutachtet und danach beginnt, den Trümmerhaufen aufzuräumen.
Für uns als Gesundheitsspezialisten ist es wichtig zu wissen, dass dieser Prozess ein fundamentaler und wichtiger Bestandteil jeder Geweberegeneration und Adaptation ist. Dementsprechend konzentrieren sich unsere Maßnahmen darauf, das Immunsystem weitgehend zu unterstützen und seinen Job erledigen zu lassen. Dabei spielen die sofortige Kniebewegung und frühzeitige Belastung eine wesentliche Rolle.
Eine frühe Bewegung des Kniegelenkes vermindert Schmerzen und postoperative Gelenkergüsse, hilft bei der Verhinderung von Narbengewebsbildung und Arthrofibrose (überschießende Narbenbildung), verringert Muskelatrophie (Muskelabbau), erhält die Versorgung des Gelenkknorpels aufrecht und kommt dem heilenden Meniskusschaden zu gute. Studien zeigen die nachteiligen Auswirkungen der Ruhigstellung, einschließlich einer dauerhaften Einschränkung der Kniebewegung, einer größeren Muskelatrophie und einer Verschlechterung des Gelenkknorpels.48, 49, 50, 51
Um jegliche negative Einflüsse einer absoluten Ruhigstellung des Kniegelenks vorzubeugen, ist es daher von hoher Priorität, mit einem angepassten Training zu beginnen. Zumeist ist der Ersteinstieg in das Training underloaded. Das bedeutet, die Trainingsintensität wird den vorliegenden Heilungsprozessen angepasst. Ziel ist es nicht, einen überschwelligen Trainingsreiz zu erzeugen, der für Anpassung des Gewebes sorgt, sondern die nachteiligen Auswirkungen einer Ruhigstellung zu minimieren.
Weitere Möglichkeiten zur Steuerung der Belastung einzelner Übungen stellen die Komponenten:
- Intensität: Gewicht, Belastungsspitzen
- Volumen: Wiederholungen innerhalb eines Sets, Belastungszeit, Pausenzeit
- Frequenz: Häufigkeit der applizierten Reize (Täglich/ Wöchentlich)
Je nach Bedarf ist es dadurch möglich eine Belastung individuell zu gestalten. Durch die Veränderung dieser und noch vieler anderer Parameter kann eine Übung erschwert oder erleichtert werden. Wichtig ist, alle Komponenten in die Rehaplanung zu integrieren und die Belastungstoleranz eines Patienten progressiv zu steigern.
Phase 2
Mit Einstieg in Phase 2 ist der Patient bereits in der Lage seine Anforderungen des alltäglichen Lebens selbständig auszuführen. Der Schwerpunkt der Therapie fokussiert sich noch mehr auf die Trainingsinterventionen. Durch Erhöhung der Wiederholungszahl innerhalb einer Serie, ist es möglich sich an die Overload Trainingsschwelle heranzuarbeiten. Bei einem Training über der genannten Trainingsschwelle kommt es in weiterer Folge zur Anpassung von Gewebe. Genauer genommen wird nicht nur die Muskulatur sich beginnen anzupassen, sondern alle weiteren Gewebearten, die direkt mitbelastet werden (Knochen, Sehnen, Menisken, Knorpel, etc.). Der Körper reagiert auf jeden Reiz, der gesetzt wird. Reaktionen wie z.B. Schmerz, Schwellung, Wärme, Bewegungsausmaß während und nach einer Übung, ermöglichen uns, die richtige Belastung und Trainingsintensität einzuschätzen und zu hohe oder negative Belastungen zu erkennen.
Kraftausdauertraining benachbarter Muskeln (Trainingsgewicht beträgt mindestens 60% der Maximalkraft). Diese Methode bildet die Basis, um im weiteren Verlauf die Belastung kontinuierlich aufzubauen und zu steigern. Die Ausübung der Methodik kann variabel und für die jeweiligen Anforderungen angepasst werden. So ist es unter anderem möglich, Wiederholungspausen kürzer oder länger zu gestalten.
Sensomotorisches Training des betroffenen Beines in Low Load. Low Load bedeutet in diesem Sinn, wenig bis geringe Belastung. Hauptaugenmerk ist vor allem das gezielte und koordinierte Ansteuern der gelenkumgebenden Muskulatur. Durch die Verletzung und das Fehlen von Rückmeldungen aus dem ursprünglichen Meniskus verringert sich der gezielte Krafteinsatz der Muskulatur sowie die Koordination. Zu Beginn werden unterschiedliche Gangarten und Variationen trainiert. Ein hohes Maß an Bewegungskontrolle und Qualität ist die Grundvoraussetzung.
Restkörpertraining. Auch bei einer Meniskusverletzung darf nicht außer Acht gelassen werden, dass die restlichen zwei Drittel des Körpers gesund und funktionsfähig sind. Um einem drohenden Muskelmasseverlust entgegenzuwirken, sollten möglichst zeitnah und sehr intensiv, die nicht-betroffenen Körperteile trainiert werden. Dies hat nicht nur Zufolge, dass das Leistungsniveau relativ gut erhalten bleibt, sondern kommt auch der Wundheilung, durch Ausschüttung körpereigene Stoffe (Myokine), zugute.
Myokine und Wachstumsfaktoren. Krafttraining stimuliert die Freisetzung von Proteinen, welche in den Skelettmuskeln produziert werden (Myokine) und sowohl lokal als auch global im gesamten Organismus wirksam sind. Myokinen wird eine große Bandbreite an Einflussfaktoren zugeschrieben und denen gehört:
- Regulation adaptiver Anpassungen im Muskel
- Muskelwachstum
- Gefäßneubildung
- Entzündungsprozesse positiv unterstützen
- Regulation der Bindegewebsgrundsubstanz
- Regulation des Immunsystems
Durch die beim Restkörpertraining freigesetzten Myokine, profitiert nicht nur die lokal arbeitende Muskulatur, sondern auch der Wundheilungsprozess sowie Aufbauprozesse in der gesamten betroffenen Struktur werden positiv beeinflusst.
Phase 3
In diesem Abschnitt der Rehabilitation wird vor allem der Ausgleich des Muskelvolumens, der betroffenen Seite angestrebt. Abhängig davon, wie es zur Verletzung gekommen ist, zielt das Training darauf ab, die Differenz der Muskelmasse zum gesunden Bein auszugleichen oder ggf. beidseits zu übertreffen, um ein erneutes Verletzungsrisiko gering zu halten.
Der Kraftausgleich in dieser Phase geschieht vor allem durch den Muskelmasse Zuwachs, welcher in weiterer Folge vom Nervensystem wieder neu gelernt werden muss, effizient anzusteuern. Parallel wird im Bereich der Schnelligkeit mit Sprung, Lauf und Wurf ABC begonnen.
Beim Sprung ABC werden Absprung und Landung mit dem rechten und dem linken Bein trainiert.
Das Lauf ABC umfasst Übungen, die den Laufstil verbessern durch Trainieren von Koordination des Abdrucks und Aufsatzes des Fußes und der Frequenz der Bewegungen.
Im Wurf ABC stehen Koordination, Gleichgewicht und Rhythmus im Vordergrund. Gleichgewicht beim Werfen/Stossen/Schleudern sowie der Rhythmus beim Anlaufen und Abwerfen werden durch spezielle Übungen erlernt.
Die Intensität gestaltet sich zu Beginn noch gering bis mittel. Kriterium dabei ist eine hohe Bewegungskontrolle. Die Bewegungsrichtungen sind einfach unidirektional (in einer Richtung). Der Behandlungsschwerpunkt in dieser Phase zielt vor allem darauf ab, die motorische Leistungsfähigkeit des Patienten wieder herzustellen und im besten Fall zu verbessern. Die Intensität der ausgewählten Übungen wird deshalb progressiv gesteigert. Wenn wir einen kurzen Blick auf den zu Beginn erwähnten Reha-Baum werfen, würde diese Trainingsart für das Muskelwachstum im Bereich D1&D2 stattfinden.
Hypertrophie/ submaximale Kontraktion bis zur Erschöpfung
Schwere Trainingseinheiten mit hoher Bewegungsqualität sind der Grundstein dieser Methodik.
Schnelligkeit/ Sprung ABC
Low Load Sprungaufbauübungen sollten vor allem neuromuskuläre Ansteuerungsprozesse verbessern und erneut einschleifen
Agilitytraining / Skillcourt
Da motorische Bewegungsschnelligkeit aus den Komponenten der Reaktionsschnelligkeit, Bewegungsschnelligkeit und Schnelligkeitsausdauer gebildet wird, müssen auch die einzelnen Teilbereiche in die Rehabilitation miteinbezogen werden. Zu Beginn werden simple Bewegungsaufgaben gestellt (Low Load) welche mit zunehmenden Trainingsfortschritt komplexer und intensiver werden.
Ein unabkömmliches Tool dafür ist unser Skill Court. Mithilfe davon können wir jeden einzelnen Teilbereich der Schnelligkeit und vor allem sportartspezifisch trainieren und verbessern.
Phase 4
Mit der fortlaufenden Progression bezieht sich das Training mehr auf spezifische Inhalte der Sportart. Intensive Krafttrainingseinheiten an der supramaximalen Leistungsschwelle, sowie Schnelligkeit und Sprungkrafttraining welche durch hohe Spitzenbelastungen im Bindegewebe gekennzeichnet sind, werden zum festen Bestandteil, um Neuromuskuläre aber auch strukturelle Anpassungsvorgänge hervorzurufen.
Intermuskulärekoordination (IMK)/ Supramaximale Kontraktionen
Maximalkrafttraining um noch leicht bestehende Kraftdefizite auszugleichen. Isoliert oder Ganzkörpertraining. Durch diese Art der Trainingsmethode wird vor allem unser Zentrales Nervensystem Trainiert. Durch die hohe Kraftentwicklung müssen elektrische Nervenimpulse mit einer hohen Frequenz, zeitgleich und synchron sowie möglichst viele Muskelfasern als möglich aktivieren. Der gewonnene Kraftzuwachs liegt der Ökonomisierung der Nervenimpulse zugrunde. Aber auch das Bindegewebe welches der Belastung ausgesetzt ist, wird zur weiteren Anpassung stimuliert. Somit bildet diese Art des Trainings die Vorstufe für den Einstieg in stark belastende Schnelligkeit Trainingsformen.
Schnelligkeit Reaktivkraft High Load
Das hoch intensive Schnelligkeitstraining (High Load) wird bei Myokraft sehr spezifisch unterteilt, um auf den aktuellen Leistungsstand des Patienten optimal und individuell einzugehen. Erst bei Bestehen der jeweiligen Voraussetzungen wird eine Progression vorgenommen.
Den Anfang dafür bildet eine Kraftmesstestung einer herkömmlichen Freihantelübung wie z.B. die Kniebeuge. Der Therapeut ermittelt das individuelle Trainingsgewicht und legt das erforderliche Bewegungsausmaß fest. Im weiteren Trainingsverlauf hat der Athlet die Vorgabe 10 Wiederholungen unter 5 Sekunden zu schaffen. Durch die hohe Bewegungsgeschwindigkeit und die einwirkenden Kräfte wird das Bindegewebe durch diese Trainingsform zur weiteren Anpassung gebracht. Des Weiteren hat das Schnelligkeitstraining nicht nur strukturell, sondern auch auf das Nervensystem einen großen Einfluss. Das ZNS lernt den gezielten und koordinierten Krafteinsatz und trägt bei der Gelenkstabilisation die tragende Rolle.
Im weiteren Verlauf und bei positivem Absolvieren der geforderten Kriterien sind die nächsten Schritte Sprungformen mit Zusatzgewicht. Auch hierfür wird das erforderliche Zusatzgewicht und die Sprunghöhe individuell ermittelt. Zusammengefasst unterteilen wir in drei Sprungformen:
- Positive Beschleunigung, Sprünge auf eine Box hoch
- Negatives Bremsen, Sprünge von einer Box runter
- Reaktivsprünge, Von einer Box runterspringen und in kürzest möglicher Zeit sofort nochmal Springen
Die Reihung der Sprungformen ist dabei von weniger zu höherer Belastung geordnet. Parallel dazu wird mit anderen Sprungvariationen trainiert, welche den Hintergrund haben Bewegungen aus der Sportart widerzuspiegeln. Auch hierbei erfolgt der Aufbau von weniger zu stärker belastenden Übungen.
Agillity High Load
Ein weiters Hauptaugenmerk wird auf schnelle Richtungswechsel und Sprintmanöver gelegt, welches ein hohes Ausmaß an (Neuro-)Muskulärer Kontrolle erfordert, da jene Bewegungsabläufe wie schon zuvor erwähnt den Verletzungsmechanismus widerspiegeln.3
Um das komplette Bewegungssystem dabei zu fordern, greifen wir auf unser Skillcourt zurück. Durch das Zusammenspiel von Wahrnehmung, Antizipation (Voraussehen) und Entscheidungsschnelligkeit werden alle Systeme sehr präzise trainiert und verbessert.
Lauf und Sprintvariationen mit plötzlichem Richtungswechsel können jeweils auf das Niveau des Sportlers angepasst werden und bei Bestehen der erforderlichen Kriterien erschwert werden.
Mannschafttraining
Um den Sportler taktisch und technisch wieder in seinen Sport zurückzuführen ist es nach Bestehen der Kriterien für den Athleten möglich an gewissen Teilen des (Mannschaft-)Trainings wieder teilzunehmen. Dies geschieht unter Absprache des Therapeuten und wird weiterhin monitorisiert und abgeglichen.
Phase 5
Bei Erreichen der Phase 5 hat der Athlet wieder seine ursprüngliche Spielform oder im besten Fall seine motorische Leistungsfähigkeit darüber hinaus entwickelt. In dieser letzten Phase wird der Sportler noch einmal neu überprüft und kontrolliert, bevor er das >>GO<< bekommt, um wieder am Wettkampf teilnehmen zu dürfen.
Testbatterien welche vor allem aus Krafttestmessungen, Hop- und Sprungtest sowie Sprint und Cuttingmanöver bestehen werden qualitativ und quantitativ bewertet und geben Aufschluss über den aktuellen Leistungszustand.
Bei MYOKRAFT findet diese Testung mithilfe des Skillcourts statt, welcher durch seine exakte Lasermesstechnik valide und reliable Testergebnisse liefert.
QUELLENANGABE
- Henke, T., Gläser, H., & Heck, H. (2000). Sportverletzungen in Deutschland-Basisdaten, Epidemiologie, Prävention, Risikosportarten, Ausblick. ALT, W., SCHAFF, P., SCHUMANN, H.: Neue Wege zur Unfallverhütung im Sport-Beiträge zum Dreiländerkongress“ Mit Sicherheit mehr Spaß-Neue Wege zur Unfallverhütung“. Köln, 303-8.
- Makris, E. A., Hadidi, P., & Athanasiou, K. A. (2011). The knee meniscus: structure–function, pathophysiology, current repair techniques, and prospects for regeneration. Biomaterials, 32(30), 7411-7431.
- Zanetti, M., Pfirrmann, C. W., Schmid, M. R., Romero, J., Seifert, B., & Hodler, J. (2005). Clinical course of knees with asymptomatic meniscal abnormalities: findings at 2-year follow-up after MR imaging–based diagnosis. Radiology, 237(3), 993-997.
- Horga, L. M., Hirschmann, A. C., Henckel, J., Fotiadou, A., Di Laura, A., Torlasco, C., … & Hart, A. J. (2020). Prevalence of abnormal findings in 230 knees of asymptomatic adults using 3.0 T MRI. Skeletal radiology, 49(7), 1099-1107.
- Noyes, F. R., & Barber-Westin, S. D. (2017). Meniscus tears: diagnosis, repair techniques, and clinical outcomes. In Noyes‘ knee disorders: surgery, rehabilitation, clinical outcomes (pp. 677-718). Elsevier.
- Horga, L. M., Hirschmann, A. C., Henckel, J., Fotiadou, A., Di Laura, A., Torlasco, C., … & Hart, A. J. (2020). Prevalence of abnormal findings in 230 knees of asymptomatic adults using 3.0 T MRI. Skeletal radiology, 49(7), 1099-1107.
- Culvenor, A. G., Øiestad, B. E., Hart, H. F., Stefanik, J. J., Guermazi, A., & Crossley, K. M. (2019). Prevalence of knee osteoarthritis features on magnetic resonance imaging in asymptomatic uninjured adults: a systematic review and meta-analysis. British journal of sports medicine, 53(20), 1268-1278.
- Felson, D., Rabasa, G., Jafarzadeh, S. R., Nevitt, M., Lewis, C. E., Segal, N., & White, D. K. (2021). Factors associated with pain resolution in those with knee pain: the MOST study. Osteoarthritis and Cartilage, 29(12), 1666-1672.
- Angelozzi, M., Madama, M., Corsica, C., Calvisi, V., Properzi, G., McCaw, S. T., & Cacchio, A. (2012). Rate of force development as an adjunctive outcome measure for return-to-sport decisions after anterior cruciate ligament reconstruction. journal of orthopaedic & sports physical therapy, 42(9), 772-780.
- Thorlund, J. B., Juhl, C. B., Ingelsrud, L. H., & Skou, S. T. (2018). Risk factors, diagnosis and non-surgical treatment for meniscal tears: evidence and recommendations: a statement paper commissioned by the Danish Society of Sports Physical Therapy (DSSF). British Journal of Sports Medicine, 52(9), 557-565.
- Schwellnus, M., Soligard, T., Alonso, J. M., Bahr, R., Clarsen, B., Dijkstra, H. P., … & Engebretsen, L. (2016). How much is too much?(Part 2) International Olympic Committee consensus statement on load in sport and risk of illness. British journal of sports medicine, 50(17), 1043-1052.
- Englund, M., Guermazi, A., Gale, D., Hunter, D. J., Aliabadi, P., Clancy, M., & Felson, D. T. (2008). Incidental meniscal findings on knee MRI in middle-aged and elderly persons. New England Journal of Medicine, 359(11), 1108-1115.
- Daniel, D. A. L. E., Daniels, E. R. I. C., & Aronson, D. A. V. I. D. (1982). The diagnosis of meniscus pathology. Clinical orthopaedics and related research, (163), 218-224.
- Tornbjerg, S. M., Nissen, N., Englund, M., Jørgensen, U., Schjerning, J., Lohmander, L. S., & Thorlund, J. B. (2017). Structural pathology is not related to patient-reported pain and function in patients undergoing meniscal surgery. British journal of sports medicine, 51(6), 525-530.
- Lee, S. H., Lee, O. S., Kim, S. T., & Lee, Y. S. (2020). Revisiting arthroscopic partial meniscectomy for degenerative tears in knees with mild or no osteoarthritis: a systematic review and meta-analysis of randomized controlled trials. Clinical Journal of Sport Medicine, 30(3), 195-202.
- Palmer, J. S., Monk, A. P., Hopewell, S., Bayliss, L. E., Jackson, W., Beard, D. J., & Price, A. J. (2019). Surgical interventions for symptomatic mild to moderate knee osteoarthritis. Cochrane Database of Systematic Reviews, (7).
- Ma, J., Chen, H., Liu, A., Cui, Y., & Ma, X. (2020). Medical exercise therapy alone versus arthroscopic partial meniscectomy followed by medical exercise therapy for degenerative meniscal tear: a systematic review and meta-analysis of randomized controlled trials. Journal of orthopaedic surgery and research, 15(1), 1-11.
- Talman, P., Duong, T., Vucic, S., Mathers, S., Venkatesh, S., Henderson, R., … & Kiernan, M. (2016). Identification and outcomes of clinical phenotypes in amyotrophic lateral sclerosis/motor neuron disease: Australian National Motor Neuron Disease observational cohort. BMJ open, 6(9), e012054.
- Siemieniuk, R. A., Harris, I. A., Agoritsas, T., Poolman, R. W., Brignardello-Petersen, R., Van de Velde, S., … & Kristiansen, A. (2017). Arthroscopic surgery for degenerative knee arthritis and meniscal tears: a clinical practice guideline. Bmj, 357.
- Thorlund, J. B. (2017). Deconstructing a popular myth: why knee arthroscopy is no better than placebo surgery for degenerative meniscal tears. British Journal of Sports Medicine, 51(22), 1630-1631.
- Rathcke, M. W., Lind, M., Boesen, M. I., Nissen, N., Boesen, A. P., Mygind-Klavsen, B., & Hölmich, P. (2017). Treatment of meniscal pathology. Ugeskrift for Laeger, 179(38).
- Thorlund, J. B., Juhl, C. B., Roos, E. M., & Lohmander, L. S. (2015). Arthroscopic surgery for degenerative knee: systematic review and meta-analysis of benefits and harms. bmj, 350.
- Abram, S. G., Hopewell, S., Monk, A. P., Bayliss, L. E., Beard, D. J., & Price, A. J. (2020). Arthroscopic partial meniscectomy for meniscal tears of the knee: a systematic review and meta-analysis. British journal of sports medicine, 54(11), 652-663.
- Ciemniewska-Gorzela, K., Bąkowski, P., Naczk, J., Jakob, R., & Piontek, T. (2021). Complex meniscus tears treated with collagen matrix wrapping and bone marrow blood injection: clinical effectiveness and survivorship after a minimum of 5 years’ follow-up. Cartilage, 13(1_suppl), 228S-238S.
- Piontek, T., Ciemniewska-Gorzela, K., Naczk, J., Jakob, R., Szulc, A., Grygorowicz, M., & Slomczykowski, M. (2016). Complex meniscus tears treated with collagen matrix wrapping and bone marrow blood injection: a 2-year clinical follow-up. Cartilage, 7(2), 123-139.
- Øiestad, B. E., Holm, I., Engebretsen, L., & Risberg, M. A. (2011). The association between radiographic knee osteoarthritis and knee symptoms, function and quality of life 10–15 years after anterior cruciate ligament reconstruction. British journal of sports medicine, 45(7), 583-588.
- Thorlund, J. B., Juhl, C. B., Roos, E. M., & Lohmander, L. S. (2015). Arthroscopic surgery for degenerative knee: systematic review and meta-analysis of benefits and harms. bmj, 350.
- Siemieniuk, R. A., Harris, I. A., Agoritsas, T., Poolman, R. W., Brignardello-Petersen, R., Van de Velde, S., … & Kristiansen, A. (2017). Arthroscopic surgery for degenerative knee arthritis and meniscal tears: a clinical practice guideline. Bmj, 357.
- Abram, S. G., Hopewell, S., Monk, A. P., Bayliss, L. E., Beard, D. J., & Price, A. J. (2020). Arthroscopic partial meniscectomy for meniscal tears of the knee: a systematic review and meta-analysis. British journal of sports medicine, 54(11), 652-663.
- Skou, S. T., Hölmich, P., Lind, M., Jensen, H. P., Jensen, C., Garval, M., & Thorlund, J. B. (2022). Early Surgery or Exercise and Education for Meniscal Tears in Young Adults. NEJM Evidence, 1(2), EVIDoa2100038.
- Beaufils, P., & Verdonk, R. (Eds.). (2010). The meniscus. Springer Science & Business Media.
- Lind, M., Nielsen, T., Faunø, P., Lund, B., & Christiansen, S. E. (2013). Free rehabilitation is safe after isolated meniscus repair: a prospective randomized trial comparing free with restricted rehabilitation regimens. The American journal of sports medicine, 41(12), 2753-2758.
- Perkins, B., Gronbeck, K. R., Yue, R. A., & Tompkins, M. A. (2018). Similar failure rate in immediate post-operative weight bearing versus protected weight bearing following meniscal repair on peripheral, vertical meniscal tears. Knee Surgery, Sports Traumatology, Arthroscopy, 26(8), 2245-2250.
- O’Donnell, K., Freedman, K. B., & Tjoumakaris, F. P. (2017). Rehabilitation protocols after isolated meniscal repair: a systematic review. The American journal of sports medicine, 45(7), 1687-1697.
- VanderHave, K. L., Perkins, C., & Le, M. (2015). Weightbearing versus nonweightbearing after meniscus repair. Sports Health, 7(5), 399-402.
- Owman, H., Tiderius, C. J., Ericsson, Y. B., & Dahlberg, L. E. (2014). Long-term effect of removal of knee joint loading on cartilage quality evaluated by delayed gadolinium-enhanced magnetic resonance imaging of cartilage. Osteoarthritis and cartilage, 22(7), 928-932.
- Vanwanseele, B., Lucchinetti, E., & Stüssi, E. (2002). The effects of immobilization on the characteristics of articular cartilage: current concepts and future directions. Osteoarthritis and Cartilage, 10(5), 408-419.
- Southworth, T. M., Naveen, N. B., Tauro, T. M., Chahla, J., & Cole, B. J. (2020). Meniscal allograft transplants. Clinics in sports medicine, 39(1), 93-123.
- Tetik, O., Kocabey, Y., & Johnson, D. L. (2002). Synovial abrasion for isolated, partial thickness, undersurface, medial meniscus tears. Orthopedics, 25(6), 675-678.
- Angel, M. J., Kerker, J., & Sgaglione, N. (2009). Meniscus repair and future directions. In Knee Arthroscopy (pp. 25-40). Springer, New York, NY.
- Pereira, H., Cengiz, I. F., Silva-Correia, J., Ripoll, P. L., Varatojo, R., Oliveira, J. M., … & Espregueira-Mendes, J. (2016). Meniscal repair: indications, techniques, and outcome. In Arthroscopy (pp. 125-142). Springer, Berlin, Heidelberg.
- Henke, T. (2003). Sportunfälle (Gesundheitsberichte NRW, Bd 1) Bielefeld: lödg.
- Wirtz, D. C. (2013). Orthopädie und Unfallchirurgie essentials: Intensivkurs zur Weiterbildung (pp. 338-340). S. Ruchholtz (Ed.). Thieme.
- Schneider, O., Scharf, H. P., Stein, T., Knapstein, S., Hermann, C., & Flechtenmacher, J. (2016). Incidence of knee injuries: Numbers for outpatient and inpatient care in Germany. Der Orthopade, 45(12), 1015-1026.
- Goossens, P., Keijsers, E., Van Geenen, R. J., Zijta, A., Van den Broek, M., Verhagen, A. P., & Scholten-Peeters, G. G. (2015). Validity of the Thessaly test in evaluating meniscal tears compared with arthroscopy: a diagnostic accuracy study. journal of orthopaedic & sports physical therapy, 45(1), 18-24.
- Konan, S., Rayan, F., & Haddad, F. S. (2009). Do physical diagnostic tests accurately detect meniscal tears?. Knee Surgery, Sports Traumatology, Arthroscopy, 17(7), 806-811.
- Dzoleva-Tolevska, R., Poposka, A., Samardziski, M., & Georgieva, D. (2013). Comparative analysis of diagnostic methods in meniscal lesions. Pril, 34, 79-83.
- Hohmann, E. (2021). Editorial Commentary: Discovery: Progenitor Cells and Endothelial Cells Are Found in the White-White Zone of the Meniscus, But This Does Not Mean That These Tears Heal or Should Be Repaired. Arthroscopy: The Journal of Arthroscopic & Related Surgery, 37(1), 266-267.
- Cosgarea, A. J., Sebastianelli, W. J., & DeHaven, K. E. (1995). Prevention of arthrofibrosis after anterior cruciate ligament reconstruction using the central third patellar tendon autograft. The American journal of sports medicine, 23(1), 87-92.
- Lepley, L. K. (2015). Deficits in quadriceps strength and patient-oriented outcomes at return to activity after ACL reconstruction: a review of the current literature. Sports health, 7(3), 231-238.
- Paulos, L., Noyes, F. R., Grood, E., & Butler, D. L. (1991). Knee rehabilitation after anterior cruciate ligament reconstruction and repair. Journal of Orthopaedic & Sports Physical Therapy, 13(2), 60-70.
- Quelard, B., Sonnery-Cottet, B., Zayni, R., Badet, R., Fournier, Y., Hager, J. P., & Chambat, P. (2010). Isolated posterior cruciate ligament reconstruction: Is non-aggressive rehabilitation the right protocol?. Orthopaedics & Traumatology: Surgery & Research, 96(3), 256-262.
- Stärke, C., Kopf, S., Petersen, W., & Becker, R. (2009). Meniscal repair. Arthroscopy: The Journal of Arthroscopic & Related Surgery, 25(9), 1033-1044.
- Chevrier, A., Farr, J., Rodeo, S. A., & Buschmann, M. D. (2018). Augmentation techniques for meniscus repair. The journal of knee surgery, 31(01), 099-116.
