SIE HABEN ODER KENNEN JEMANDEN MIT DEMENZ?
Wir fassen auf dieser Seite alle wichtigsten Infos zusammen.
2600 Worte | 20 Minuten Lesezeit
Lieber Kunde, Patient und/oder (Fach)Arzt,
Mit dieser Seite möchten wir ihnen einen Einblick in das Thema Demenz gewähren, dessen Problematik und unser entsprechendes Vorgehen schildern und unsere Behandlungsmethode erläutern. Hierfür beziehen wir uns ausschließlich auf wissenschaftliche Studien und unsere jahrelange Erfahrung in der Praxis. Wir möchten ihnen die Möglichkeit geben, sich bereits im Vorhinein besser über die Thematik informieren und offene Fragen oder mögliche Unsicherheiten klären zu können, um so zu verstehen, was eigentlich hinter dieser Diagnose steckt.
Der Begriff Demenz stammt aus dem lateinischen und bedeutet vom Gedächtnis, vom Geist entfernt zu sein20. Demenz ist die Bezeichnung für eine Kombination von Symptomen, bei der das Gehirn Informationen nicht mehr richtig verarbeiten kann. Demenz ist somit ein Sammelbegriff für mehr als 50 Krankheiten und stellt damit eine komplexe und weit verbreitete Krankheit dar, die viele Fragen aufwirft. Kann Demenz verhindert werden? Und wie wird die Demenz behandelt?
WIE ENTSTEHT DIE PROBLEMATIK?
Es gibt viele Faktoren, die Demenz auslösen können. In den meisten Fällen sind Krankheiten, die zu einem Verlust von Nervenzellen führen und/oder Durchblutungsstörungen im Gehirn, verantwortlich für die Entstehung. So belegten Bevölkerungsstudien, dass Diabetiker häufiger an Demenz erkranken als Nicht-Diabetiker.21 Seltener hingegen wird Demenz verursacht durch Medikamente wie Antidepressiva oder Neuroleptika, Vitamin- und Hormonmangel, Schädel-Hirnverletzungen, Infektionen oder Tumore. Wichtig ist eine differenzierte Demenz-Diagnostik, um reversible Demenzen auszuschließen. Zu reversiblen Demenzen gehört beispielsweise die Depressionsdemenz, die verschwindet, sobald die Depression erfolgreich behandelt worden ist.20
In einer niederländischen Studie über Demenzpatienten, die in eine Gedächtnisklinik überwiesen wurden, wurde die folgende Verteilung der Demenzursachen festgestellt: 1, 2
- 65% Alzheimer-Krankheit
Bei der Alzheimer-Krankheit geht man davon aus, dass sich das Protein „Beta-Amyloid“ im Gehirn ablagert und abnorme Tau-Proteine anhäuft. Diese Veränderungen führen dazu, dass die Kommunikation zwischen den Gehirnzellen gestört ist. Bei 60% der Patienten, die im Alter von unter 65 Jahren an Alzheimer erkranken, liegt eine erbliche Komponente vor. In höherem Alter spielt die Vererbung keine oder nur noch eine geringe Rolle. Bei älteren Menschen liegt in der Regel eine Mischform vor, bei der es auch zu Gefäßschäden kommt. Typisch ist der langsam fortschreitende Verlauf über Monate bis Jahre.
- 22% Demenz mit einer vaskulären (Blutgefäße betreffend) Komponente (14% gemischt mit Alzheimer, 1% gemischt mit einer anderen Form, 7% wahrscheinlich vaskuläre Demenz).
Die vaskuläre Demenz ist die Folge einer Schädigung der Blutgefäße im Gehirn. Infolgedessen können kleine bis sehr große Hirngefäße verschlossen werden was dazu führt, dass das klinische Bild sehr unterschiedlich ist.
- 4% Frontotemporale Demenz
Unter den Demenzerkrankungen, die bei Personen unter 65 Jahren auftreten, ist die frontotemporale Demenz nach der Alzheimer-Krankheit die häufigste Form. Bei der frontotemporalen Demenz kommt es zu einer Atrophie (Schrumpfung) des Frontal- und Temporallappens (vordere und seitliche Gehirnbereiche). Bei einigen Patienten liegt eine erbliche Komponente vor.
- 2% Lewy-Körperchen-Demenz
Bei Patienten mit Lewy-Körperchen-Demenz werden nach dem Tod charakteristische Lewy-Körperchen in der Großhirnrinde gefunden. Lewy-Körperchen-Demenz wird diagnostiziert, wenn die Demenz zum Zeitpunkt oder vor dem Auftreten von Parkinsonismus auftritt.
- Etwa 7% aufgrund einer anderen Ursache
Es gibt immer mehr Hinweise darauf, dass reine Formen der Alzheimer-Krankheit und der vaskulären Demenz wahrscheinlich die Enden eines Spektrums sind. In der Regel gibt es sowohl neurodegenerative (Verlust von Nervenzellen) als auch zerebrovaskuläre (die Blutgefäße des Gehirns betreffend) Veränderungen. Die Häufigkeit von Mischformen nimmt mit dem Alter zu. Etwa 15% der Patienten sind von dieser Mischform betroffen3, 4
DEMENZ IST, DIE AM SCHNELLSTEN WACHSENDE ZIVILISATIONSKRANKHEIT
Die meisten von uns haben keine klare Vorstellung davon, was das Wort „Zivilisationskrankheit“ eigentlich bedeutet. Als Zivilisationskrankheiten bezeichnet man Erkrankungen, deren Häufigkeit einen sehr wahrscheinlichen Zusammenhang mit den Lebensgewohnheiten bzw. -verhältnissen aufweist, wie sie in Industrieländern vorherrschen. Auf Englisch sagt man auch „chronic lifestyle disease“, was eigentlich eine bessere Bezeichnung ist. Beispiele von Zivilisationskrankheiten sind Karies, Herz- und Gefäßkrankheiten, Diabetes, Übergewicht, bestimmte Krebsarten und, wie bereits erwähnt, Demenz.
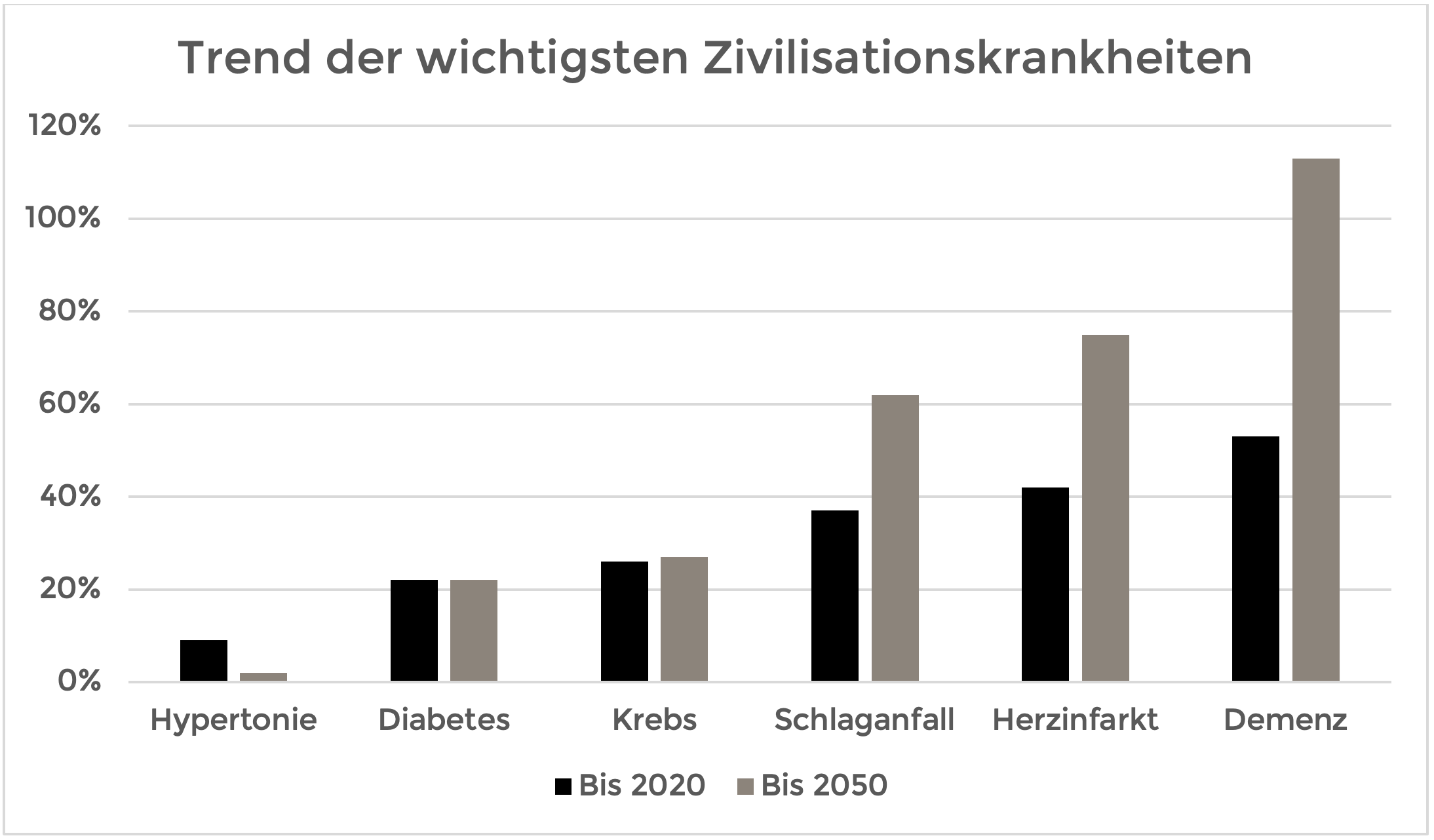
Die World Health Organization prognostiziert, dass sich die Demenz-Inzidenz bis 2030 um 53% steigert. Bis 2050 erhöht sich diese Zahl auf 113%.5 Vergleicht man dieses prognostizierte Wachstum mit Krankheiten wie Herzinfarkte, Schlaganfälle und Krebs, fragt man sich, warum die Anzahl der Demenzkrankheiten sich in den nächsten Jahren so stark erhöht.
WIR LEBEN IN EINER WELT, WO WIR UNSERE VERBINDUNG ZU DER NATUR VERLOREN HABEN UND DIE GESELLSCHAFT IMMER WEITER DEGENERIERT
Wir wissen, dass Demenz im Schnitt bei älteren Menschen entsteht und dass unsere genetische Veranlagung hierbei eine Rolle spielen kann. Was die meisten von uns nicht wissen, ist dass es Lebensstilfaktoren gibt, die das Risiko, eine Demenz zu entwickeln, verringern oder erhöhen können. 6 Und gerade diese Lebensstilfaktoren haben sich in den letzten Jahren, in allen möglichen Bereichen, drastisch verschlechtert.
Dass unsere Gesellschaft immer ungesünder lebt, muss mittlerweile nicht mehr diskutiert werden. Wo man vor 100 Jahren noch 20 Kilometer am Tag gelaufen ist, läuft der Mensch heutzutage im Durchschnitt nur noch 800 Meter am Tag. Dies hat sich während des Lockdowns noch einmal reduziert auf nur noch 200 Meter täglich. Ernährungstechnisch ist die Lage ähnlich: Dort, wo in Deutschland vor 160 Jahren im Durchschnitt 2120 Kalorien täglich konsumiert wurde, liegen wir heutzutage bei 3.539 Kalorien pro Tag. In Zahlen ausgedrückt bedeutet dies, wir haben die Energiezufuhr um 166% gesteigert, obwohl wir uns zu 96% weniger bewegen. Genau dies führt zu der Steigerung wie von der WHO prognostiziert.
Studien zeigen, dass etwa 35% der Demenzfälle auf eine Kombination von 12 Risikofaktoren zurückzuführen ist: 7, 8
- Niedriges Bildungsniveau
- Bluthochdruck in der Lebensmitte
- Fettleibigkeit in der Lebensmitte
- Hörverlust
- Depressionen im späteren Leben
- Diabetes
- Rauchen
- Soziale Isolation
- Geringe körperliche Aktivität
- Mangelnde Schlafhygiene
- Kopfverletzungen
- Schlechte Ernährung
SYMPTOME
Häufige Anzeichen einer Demenz sind Gedächtnisstörungen, sozial unangemessenes Verhalten und Störungen der motorischen Funktionen. Auch sind weniger spezifische Anzeichen zu beachten wie zum Beispiel:
- Schrammen, Kratzer oder Blasen
- Neigung zu Stürzen und/oder Gangstörung
- Affektive Beschwerden wie Apathie (Teilnahmslosigkeit), Depression und Angstzustände
- Verwirrung
- Konzentrations- und Orientierungsstörungen,
- Verhaltensauffälligkeiten (Unruhe, Aggression, Halluzinationen)
- Gewichtsveränderungen und/oder veränderter Appetit.
Auch gibt es öfter Signale aus dem Umfeld des Patienten oder von anderen Leistungserbringern wie zum Beispiel, wenn der Apotheker berichtet, dass ein Patient seine Medikamente nicht mehr abholt. Oft sind es eben die Menschen um den Patienten herum, die als Erstes feststellen, dass etwas nicht stimmt.
Bei Patienten unter 65 Jahren sind die ersten Anzeichen einer Demenz in der Regel Veränderungen im Verhalten, in der Persönlichkeit und in der Funktionsweise: Am Arbeitsplatz, zum Beispiel Probleme mit neuen oder komplexen Aufgaben, oder in der Familie, zum Beispiel Verlust des Interesses an oder des Überblicks über den Haushalt. Oft sind Gedächtnisprobleme nicht das Hauptproblem. 9
MYTHEN
Wenn jemand in meiner Familie an Demenz erkrankt ist, bekomme ich es auch
Es stimmt, dass die Genetik bei Demenz eine Rolle spielt, aber für Viele ist dies untergeordnet. Nach Angaben der Alzheimer Forschung Initiative e.V. treten 98% aller Alzheimerfälle spontan auf und gehen nur maximal zwei Prozent auf eine rein erbliche Ursache zurück. Andere Faktoren, wie Lebensstilentscheidungen, spielen ebenso eine Rolle bei der Risikogenerierung und gehören damit zu den beeinflussbaren Faktoren.
Gegen Demenz kann nichts getan werden
Wie bereits erwähnt wird Demenz nicht ausschließlich durch nicht-beeinflussbare Faktoren wie unser Alter und Genetik beeinflusst, sondern auch durch beeinflussbare Faktoren wie unseren Lebensstil. Obwohl es keine Behandlung gibt, die Heilung bringen kann, kann durch unterschiedliche Therapiemittel das Fortschreiten der Krankheit verlangsamt und Begleitsymptome wie auch deren Entstehungsrisiko reduziert werden. Mehr hierzu erfahren sie hier.
WAS KÖNNEN SIE ALS PATIENT ODER ARZT BEI/VON UNS ERWARTEN?
Demenzfälle werden bei uns sowohl in der Physiotherapie als auch in der Ergotherapie behandelt. Beide Berufe haben andere Ansätze, Arbeitsweisen und Ziele. Gerne bieten wir Ihnen für beide Berufe eine Übersicht.
PHYSIOTHERAPIE
Wie bei jedem unserer (neuen) Patienten, erwartet sie zu Beginn der ersten Therapiesitzung ein ausführliches Anamnesegespräch mit einem unserer Therapeuten, um für die Therapie relevante Information zu evaluieren und mögliche Kontraindikationen oder sogenannte „Red Flags“ auszuschließen. Danach wird eine gründliche Untersuchung durch den Therapeuten vorgenommen, um den aktuellen Rehabilitationsstand genauestens festlegen zu können.
Zudem wird gemeinsam mit dem Patienten ein individuelles Anforderungsprofil erstellt, welches speziell auf die täglichen Anforderungen im Leben des Patienten abgestimmt ist. Ziel ist es, einen klar objektiv definierten IST-Standpunkt zu gestalten und mittels erster Planungen den zu erreichenden Soll-Stand zu formulieren. Dieser Weg wird durch den Transfer der Therapie stattfinden und laufend neu motorisiert und evaluiert, um zu jedem Zeitpunkt über den aktuellen Leistungszustand des Patienten informiert zu sein.
Um diese Art der Methodik noch effizienter zu gestalten und das volle Potenzial aus der Behandlung schöpfen zu können, bieten wir ihnen optional die Möglichkeit der erweiterten Therapiezeit an. Ziel dieser Zusatzleistung ist es, unser Behandlungspotential voll auszuschöpfen, eine qualitativ hochwertige Therapie zu garantieren und damit das Therapieergebnis zu optimieren. Durch das erweiterte Konzept können unsere Therapeuten deshalb noch effizienter an dem Therapieprozess arbeiten. Mehr Information hierzu und zum allgemeinen Ablauf unserer Behandlungen finden sie hier.
Das Vorgehen in der Behandlung
In der Physiotherapie liegt der Hauptfokus auf einer Lebensstiloptimierung, die zu einem reduzierten Entstehungsrisiko, einem langsameren Krankheitsverlauf und besserer Funktion im Alltag führt.
Wenn wir uns die 12 Lebensstilrisikofaktoren, die zu 35% der Demenzfälle beitragen, anschauen, fällt auf, dass viele von den Faktoren beeinflussbar sind, vor allem:
- geringe körperliche Aktivität
- Bluthochdruck
- Fettleibigkeit in der Lebensmitte
- Depressionen
- Diabetes
- Rauchen
- soziale Isolation
- Ernährung
- Schlaf
Unser Lebensstil spielt bei all diesen Faktoren eine große Rolle.
Alleine schon die Studienlage zur geringen körperlichen Aktivität ist überwältigend. Eine Studie mit 160.000 Teilnehmern, fand eine 45%-ige Verringerung des Risikos, an Alzheimer zu erkranken, wenn man sich regelmäßig körperlich betätigt. 10
In einer weiteren Studie, die über 3,5 Jahre durchgeführt wurde, konnte beobachtet werden, dass bei Personen mit geringer täglicher Aktivität, die Wahrscheinlichkeit, an Alzheimer zu erkranken, um 53% höher war als bei Personen mit einem aktiven Lebensstil. 11
Deutlich anschaulicher wird der positive Einfluss von körperlicher Bewegung auf das Gehirn, wenn man die Bilder von gemessenen Hirnaktivitäten vergleicht. Während man nur stillsitzt (linkes Bild), ist die Hirnaktivität um ein Vielfaches geringer, als nach 20 min spazieren (rechtes Bild).

Bedenklich dabei ist, dass dieses Bild einen Großteil unserer (älteren) Generation widerspiegelt. Wir leben in einer digitalen Welt, in der 95% der 12-Jährigen ein Smartphone besitzen (Quelle) und wir junge Erwachsene mit einer durchschnittlichen Sitz-Zeit von 10,5 Stunden als „Dauer-Sitzende“ bezeichnen können. Unsere Gesellschaft hat völlig den Bezug zu dem eigenen Körper verloren. Unser Körper hat die Aufgabe, uns zum Arbeitsplatz oder zur Schule zu bringen, damit wir dort acht Stunden im Unterricht sitzen oder am PC arbeiten. Danach ist die Aufgabe unseres Körpers, uns nach Hause zu bringen, damit wir uns auf die Couch legen und unsere Serie bei Netflix weiterschauen oder endlich wieder an der Playstation spielen können.

Eine Förderung von Lebensstiländerungen in präsymptomatischen (bevor Symptome zu sehen sind) Krankheitsstudien könnte das Potenzial haben, 1/3 der Demenzen hinauszuzögern. Die Optimierung von einer Kombination an Behandlungsmethoden und Lebensstilfaktoren scheinen das geeignetere Mittel zu sein, um direkt mehrere Risikofaktoren der Demenz zu behandeln. Diese umfassen körperliche Aktivität, Änderungen in der Ernährung und kognitives Training. 12
Körperliche Aktivität
Bewegung sorgt dafür, dass wir mehr Nervenzellen im Gehirn aufbauen. Wir wissen, dass die neu nachgewachsenen Nervenzellen besser lernen als die Alten, die noch da sind. Unser Wissen beruht darauf, dass irgendwo eine Nervenzelle ist oder ein paar, die das Wissen hervorbringen. 13
Durch ein regelmäßiges wöchentliches Training von 2-3x eine halbe Stunde Sport, kann ein altersbedingter Gedächtnisverlust sowie die Degeneration von Nervenzellen positiv beeinflusst werden.
Auch zu einem späten Zeitpunkt durchgeführte Übungsinterventionen haben positive Ergebnisse bei der Verzögerung der Hirnalterung. Ein Jahr Training mit mittlerer Intensität (3 x 40 Minuten pro Woche) führte bei gesunden, älteren Personen zu einer Vergrößerung des Hippocampus, dieser Teil des Gehirns ist zuständig für das Aufrechterhalten von Gedächtnisinhalten, Lernprozessen und für die räumliche Orientierung .13
Die Beziehung zwischen einem körperlich aktiven Leben und dem Risiko, einen kognitiven Rückgang zu erleiden, ist bekannt. Das Gedächtnis bei körperlich trainierten Personen mittleren Alters ist signifikant besser im Vergleich zu inaktiven Personen. 14
Eine kanadische Studie welche über 8200 älteren Personen untersuchte, konnte einen Zusammenhang zwischen Muskelmasse und kognitiver Leistung erkennen. Teilnehmer mit größerer Muskelmasse hatten bessere Ergebnisse als Probanden mit weniger Muskelmasse.15 Möglicherweise lässt sich dieser Zusammenhang damit erklären, dass Menschen mit höherer Muskelmasse im Alter, aktiver sind und somit mehr Reize an das Gehirn stellen als inaktive Personen. Außerdem ist es in der Wissenschaft bekannt, dass mehr Muskelmasse antientzündliche Stoffe (Myokine) freisetzen, welche den Alterungsprozessen im Hirn entgegenwirken.
Kognitives Training
Mithilfe unseres Skillcourts können wir das menschliche “Vikomotorik-System” trainieren. Einfach gesagt werden Reize über die Augen aufgenommen, müssen kognitiv (im Gehirn) verarbeitet werden und mit einer Bewegung gezielt reagiert werden. Dieses Tool bildet die Brücke zwischen Muskeltraining und Hirntraining.
Jedoch findet der Skillcourt seinen Anwendungsbereich mehr in der Vorbeugung von Demenz oder in den frühen Anfängen davon. Bei fortgeschrittenem Krankheitsbild ist der Einsatz davon abzuraten, da er zu einer Reizüberflutung führen kann, wodurch Patienten keinen Gewinn aus der Behandlung ziehen.

Ernährungsoptimierung
Die Ernährung spielt aufgrund der vielfältigen positiven Effekte auf einige der Risikofaktoren und die entzündlichen Komponenten (Diabetes, Bluthochdruck, Adipositas, Senkung des Gefäß-Risiko) eine Schlüsselrolle16,17,18.
So ist das Ziel der Ernährungsoptimierung vor allem, chronische Entzündungsprozesse im Körper zu minimieren. Dies kann durch eine Reduktion des Bauchfettes oder durch eine Verbesserung der Darmflora geschehen.
Sowohl zur Vorbeugung, als auch bei bereits bestehender Erkrankung, kann die Reduktion dieser Risikofaktoren einen positiven Einfluss auf den Verlauf der Krankheit nehmen. Weswegen wir ihnen im Verlauf der Therapie eine hausinterne Ernährungsberatung anbieten werden, welche sich an die Individuellen Bedürfnisse des Patienten richtet.17
ERGOTHERAPIE
Ergotherapie kann in jedem Stadium der Demenz verschrieben werden, mit dem Ziel der größtmöglichen Selbstständigkeit des Patienten. Die Wirksamkeit und den Effekt von Ergotherapie bei Demenz wurde vielfach nachgewiesen und mittels verschiedener Studien erhoben. 19 Demenz lässt sich nicht heilen, doch lassen sich sehr viele Demenz-bedingte Störungen ergotherapeutisch lindern. Die Behandlung und Ziele stehen stets in Abhängigkeit zum Schweregrad und Stadium der Demenz des Patienten.
Innerhalb der Ergotherapie konzentrieren wir uns sowohl auf kognitive Einschränkungen, Wahrnehmungs- und Bewegungsstörungen, als auch auf psychische und Umweltfaktoren.
Wir als Therapeuten verstehen uns als Netzwerker und haben großes Interesse daran, dass wir das Lebensumfeld der Patienten miteinbeziehen und auch Ärzte, Pfleger oder ggf. andere Behandler in die Therapie integrieren. Wir arbeiten ressourcenorientiert und wollen das -für den Patienten subjektiv empfundene- Beste herausholen. Uns ist wichtig, inwieweit die Diagnose den Alltag beeinflusst und welche konkreten Betätigungen als herausfordernd empfunden werden.
Für uns ist die Beratung und das Anleiten von Angehörigen oder pflegenden Personen wesentlicher Bestandteil der Therapie. Dazu gehört die Informationsvermittlung über Krankheitsverlauf, Symptome, Aufklärung über den Bedarf an Hilfsmittelversorgung, wie auch Tipps und Anregungen, welche die Kommunikation zwischen Angehörigen und Betroffenen erleichtern kann. Wir vermitteln Hilfsnetzwerke und bauen diese aktiv mit aus.
In der Ergotherapie beüben wir den Aufbau von Ersatzstrategien, um über neue Wege der gewünschten Betätigung nachgehen zu können. Gemeinsam suchen wir nach Lösungswegen um, für den Patienten bedeutsame Aktivitäten auch möglichst wieder eigenständig ausführen oder nachgehen zu können. Der Fokus liegt auf größtmöglicher Selbstständigkeit und Individualität. Wir entwickeln und unterstützen somit beim Erhalt von Aktivitäten im Alltag, schaffen, gemeinsam mit unseren Patienten, Routinen und Reihenfolgen zur besseren Orientierung und/oder initiieren und/oder begleiten tagesstrukturierende, externe Angebote. Wir beraten zu individuellen Anpassungen des Wohnraumes, welche der Lebenssituation des Patienten entsprechen und zur Verbesserung der Lebensqualität und deutlich höherem Autonomieerleben beitragen.
Kognitives Training wird unter Bezugnahme alltagsrelevanter Problembereiche (zur Bewältigung von Alltagsanforderungen) angewandt, um so die exekutiven Funktionen (Problemlösekompetenz, Frustrationstoleranz, Handlungsplanung, Merkfähigkeit, usw.) im Anfangsstadium der Demenz zu fordern. Insbesondere zu Beginn einer Demenzerkrankung erweisen sich kognitive Anwendungen als effektiv. 20
Weiter greifen therapeutische Konzepte, welche der Aktivierung der verschiedenen Wahrnehmungsbereiche dienen. Grade in voranschreitenden Stadien der Demenz sind die Sinne anregende (basale) Verfahren neben Umweltanpassungen vordergründiger Bestandteil der Behandlung.
QUELLENANGABE
- Francke, A., Heide, I., Bruin, S. D., Gijsen, R., Poos, R., Verbeek, M., … & Willemse, B. (2018). Een samenhangend beeld van dementie en dementiezorg: kerncijfers, behoeften, aanbod en impact. Themarapportage van de Staat van Volksgezondheid en Zorg.
- Wind, A. W., Gussekloo, J., Vernooij-Dassen, M. J. F. J., Bouma, M., Boomsma, L. J., & Boukes, F. S. (2009). NHG-standaard Dementie. In NHG-Standaarden 2009 (pp. 497-520). Bohn Stafleu van Loghum, Houten.
- Jellinger, K. A., & Attems, J. (2011). Prevalence and pathology of dementia with Lewy bodies in the oldest old: a comparison with other dementing disorders. Dementia and geriatric cognitive disorders, 31(4), 309-316.
- Viswanathan, A., Rocca, W. A., & Tzourio, C. (2009). Vascular risk factors and dementia: how to move forward?. Neurology, 72(4), 368-374.
- World Health Organization. (2012). Dementia: a public health priority. World Health Organization.
- Livingston, G., Sommerlad, A., Orgeta, V., Costafreda, S. G., Huntley, J., Ames, D., … & Mukadam, N. (2017). Dementia prevention, intervention, and care. The Lancet, 390(10113), 2673-2734.
- Livingston, G., Sommerlad, A., Orgeta, V., Costafreda, S. G., Huntley, J., Ames, D., … & Mukadam, N. (2017). Dementia prevention, intervention, and care. The Lancet, 390(10113), 2673-2734.
- Orgeta, V., Mukadam, N., Sommerlad, A., & Livingston, G. (2019). The lancet commission on dementia prevention, intervention, and care: a call for action. Irish journal of psychological medicine, 36(2), 85-88.
- Wind, A. W., Gussekloo, J., Vernooij-Dassen, M. J. F. J., Bouma, M., Boomsma, L. J., & Boukes, F. S. (2009). NHG-standaard Dementie. In NHG-Standaarden 2009 (pp. 497-520). Bohn Stafleu van Loghum, Houten.
- Hamer, M., & Chida, Y. (2009). Physical activity and risk of neurodegenerative disease: a systematic review of prospective evidence. Psychological medicine, 39(1), 3-11.
- Buchman, A. S., Boyle, P. A., Yu, L., Shah, R. C., Wilson, R. S., & Bennett, D. A. (2012). Total daily physical activity and the risk of AD and cognitive decline in older adults. Neurology, 78(17), 1323-1329.
- Viña, J., & Sanz‐Ros, J. (2018). Alzheimer’s disease: only prevention makes sense. European journal of clinical investigation, 48(10), e13005.
- Erickson, K. I., Voss, M. W., Prakash, R. S., Basak, C., Szabo, A., Chaddock, L., … & Kramer, A. F. (2011). Exercise training increases size of hippocampus and improves memory. Proceedings of the national academy of sciences, 108(7), 3017-3022.
- De la Rosa, A., Solana, E., Corpas, R., Bartrés-Faz, D., Pallàs, M., Vina, J., … & Gomez-Cabrera, M. C. (2019). Long-term exercise training improves memory in middle-aged men and modulates peripheral levels of BDNF and Cathepsin B. Scientific reports, 9(1), 1-11.
- Tessier, A. J., Wing, S. S., Rahme, E., Morais, J. A., & Chevalier, S. (2022). Association of low muscle mass with cognitive function during a 3-year follow-up among adults aged 65 to 86 Years in the Canadian longitudinal study on aging. JAMA Network Open, 5(7), e2219926-e2219926.
- Morris, M. J., Beilharz, J. E., Maniam, J., Reichelt, A. C., & Westbrook, R. F. (2015). Why is obesity such a problem in the 21st century? The intersection of palatable food, cues and reward pathways, stress, and cognition. Neuroscience & Biobehavioral Reviews, 58, 36-45.
- Szczechowiak, K., Diniz, B. S., & Leszek, J. (2019). Diet and Alzheimer’s dementia–Nutritional approach to modulate inflammation. Pharmacology Biochemistry and Behavior, 184, 172743.
- Livingston, G., Sommerlad, A., Orgeta, V., Costafreda, S. G., Huntley, J., Ames, D., … & Mukadam, N. (2017). Dementia prevention, intervention, and care. The Lancet, 390(10113), 2673-2734.
- Korczak, Dieter, Carola Habermann, and Sigrid Braz. „Wirksamkeit von Ergotherapie bei mittlerer bis schwerer Demenz.“ Deutsches Institut für Medizinische Dokumentation und Information. Schriftenreihe Health Technology Assessment, Bd127 (2013).
- Schaade, Gudrun, and J. Wojnar. Ergotherapie bei Demenzerkrankungen. Heidelberg Berlin New York: Springer, 2012.
- Heneka, M. T., Fink, A., & Doblhammer, G. (2015). Effect of pioglitazone medication on the incidence of dementia. Annals of neurology, 78(2), 284-294.
SIE HABEN ODER KENNEN JEMANDEN MIT DEMENZ?
Wir fassen auf dieser Seite alle wichtigsten Infos zusammen.
2600 Worte | 20 Minuten Lesezeit
Lieber Kunde, Patient und/oder (Fach)Arzt,
Mit dieser Seite möchten wir ihnen einen Einblick in das Thema Demenz gewähren, dessen Problematik und unser entsprechendes Vorgehen schildern und unsere Behandlungsmethode erläutern. Hierfür beziehen wir uns ausschließlich auf wissenschaftliche Studien und unsere jahrelange Erfahrung in der Praxis. Wir möchten ihnen die Möglichkeit geben, sich bereits im Vorhinein besser über die Thematik informieren und offene Fragen oder mögliche Unsicherheiten klären zu können, um so zu verstehen, was eigentlich hinter dieser Diagnose steckt.
Der Begriff Demenz stammt aus dem lateinischen und bedeutet vom Gedächtnis, vom Geist entfernt zu sein20. Demenz ist die Bezeichnung für eine Kombination von Symptomen, bei der das Gehirn Informationen nicht mehr richtig verarbeiten kann. Demenz ist somit ein Sammelbegriff für mehr als 50 Krankheiten und stellt damit eine komplexe und weit verbreitete Krankheit dar, die viele Fragen aufwirft. Kann Demenz verhindert werden? Und wie wird die Demenz behandelt?
WIE ENTSTEHT DIE PROBLEMATIK?
Es gibt viele Faktoren, die Demenz auslösen können. In den meisten Fällen sind Krankheiten, die zu einem Verlust von Nervenzellen führen und/oder Durchblutungsstörungen im Gehirn, verantwortlich für die Entstehung. So belegten Bevölkerungsstudien, dass Diabetiker häufiger an Demenz erkranken als Nicht-Diabetiker.21 Seltener hingegen wird Demenz verursacht durch Medikamente wie Antidepressiva oder Neuroleptika, Vitamin- und Hormonmangel, Schädel-Hirnverletzungen, Infektionen oder Tumore. Wichtig ist eine differenzierte Demenz-Diagnostik, um reversible Demenzen auszuschließen. Zu reversiblen Demenzen gehört beispielsweise die Depressionsdemenz, die verschwindet, sobald die Depression erfolgreich behandelt worden ist.20
In einer niederländischen Studie über Demenzpatienten, die in eine Gedächtnisklinik überwiesen wurden, wurde die folgende Verteilung der Demenzursachen festgestellt: 1, 2
- 65% Alzheimer-Krankheit
Bei der Alzheimer-Krankheit geht man davon aus, dass sich das Protein „Beta-Amyloid“ im Gehirn ablagert und abnorme Tau-Proteine anhäuft. Diese Veränderungen führen dazu, dass die Kommunikation zwischen den Gehirnzellen gestört ist. Bei 60% der Patienten, die im Alter von unter 65 Jahren an Alzheimer erkranken, liegt eine erbliche Komponente vor. In höherem Alter spielt die Vererbung keine oder nur noch eine geringe Rolle. Bei älteren Menschen liegt in der Regel eine Mischform vor, bei der es auch zu Gefäßschäden kommt. Typisch ist der langsam fortschreitende Verlauf über Monate bis Jahre.
- 22% Demenz mit einer vaskulären (Blutgefäße betreffend) Komponente (14% gemischt mit Alzheimer, 1% gemischt mit einer anderen Form, 7% wahrscheinlich vaskuläre Demenz).
Die vaskuläre Demenz ist die Folge einer Schädigung der Blutgefäße im Gehirn. Infolgedessen können kleine bis sehr große Hirngefäße verschlossen werden was dazu führt, dass das klinische Bild sehr unterschiedlich ist.
- 4% Frontotemporale Demenz
Unter den Demenzerkrankungen, die bei Personen unter 65 Jahren auftreten, ist die frontotemporale Demenz nach der Alzheimer-Krankheit die häufigste Form. Bei der frontotemporalen Demenz kommt es zu einer Atrophie (Schrumpfung) des Frontal- und Temporallappens (vordere und seitliche Gehirnbereiche). Bei einigen Patienten liegt eine erbliche Komponente vor.
- 2% Lewy-Körperchen-Demenz
Bei Patienten mit Lewy-Körperchen-Demenz werden nach dem Tod charakteristische Lewy-Körperchen in der Großhirnrinde gefunden. Lewy-Körperchen-Demenz wird diagnostiziert, wenn die Demenz zum Zeitpunkt oder vor dem Auftreten von Parkinsonismus auftritt.
- Etwa 7% aufgrund einer anderen Ursache
Es gibt immer mehr Hinweise darauf, dass reine Formen der Alzheimer-Krankheit und der vaskulären Demenz wahrscheinlich die Enden eines Spektrums sind. In der Regel gibt es sowohl neurodegenerative (Verlust von Nervenzellen) als auch zerebrovaskuläre (die Blutgefäße des Gehirns betreffend) Veränderungen. Die Häufigkeit von Mischformen nimmt mit dem Alter zu. Etwa 15% der Patienten sind von dieser Mischform betroffen3, 4
DEMENZ IST, DIE AM SCHNELLSTEN WACHSENDE ZIVILISATIONSKRANKHEIT
Die meisten von uns haben keine klare Vorstellung davon, was das Wort „Zivilisationskrankheit“ eigentlich bedeutet. Als Zivilisationskrankheiten bezeichnet man Erkrankungen, deren Häufigkeit einen sehr wahrscheinlichen Zusammenhang mit den Lebensgewohnheiten bzw. -verhältnissen aufweist, wie sie in Industrieländern vorherrschen. Auf Englisch sagt man auch „chronic lifestyle disease“, was eigentlich eine bessere Bezeichnung ist. Beispiele von Zivilisationskrankheiten sind Karies, Herz- und Gefäßkrankheiten, Diabetes, Übergewicht, bestimmte Krebsarten und, wie bereits erwähnt, Demenz.
Die World Health Organization prognostiziert, dass sich die Demenz-Inzidenz bis 2030 um 53% steigert. Bis 2050 erhöht sich diese Zahl auf 113%.5 Vergleicht man dieses prognostizierte Wachstum mit Krankheiten wie Herzinfarkte, Schlaganfälle und Krebs, fragt man sich, warum die Anzahl der Demenzkrankheiten sich in den nächsten Jahren so stark erhöht.

WIR LEBEN IN EINER WELT, WO WIR UNSERE VERBINDUNG ZU DER NATUR VERLOREN HABEN UND DIE GESELLSCHAFT IMMER WEITER DEGENERIERT
Wir wissen, dass Demenz im Schnitt bei älteren Menschen entsteht und dass unsere genetische Veranlagung hierbei eine Rolle spielen kann. Was die meisten von uns nicht wissen, ist dass es Lebensstilfaktoren gibt, die das Risiko, eine Demenz zu entwickeln, verringern oder erhöhen können. 6 Und gerade diese Lebensstilfaktoren haben sich in den letzten Jahren, in allen möglichen Bereichen, drastisch verschlechtert.
Dass unsere Gesellschaft immer ungesünder lebt, muss mittlerweile nicht mehr diskutiert werden. Wo man vor 100 Jahren noch 20 Kilometer am Tag gelaufen ist, läuft der Mensch heutzutage im Durchschnitt nur noch 800 Meter am Tag. Dies hat sich während des Lockdowns noch einmal reduziert auf nur noch 200 Meter täglich. Ernährungstechnisch ist die Lage ähnlich: Dort, wo in Deutschland vor 160 Jahren im Durchschnitt 2120 Kalorien täglich konsumiert wurde, liegen wir heutzutage bei 3.539 Kalorien pro Tag. In Zahlen ausgedrückt bedeutet dies, wir haben die Energiezufuhr um 166% gesteigert, obwohl wir uns zu 96% weniger bewegen. Genau dies führt zu der Steigerung wie von der WHO prognostiziert.
Studien zeigen, dass etwa 35% der Demenzfälle auf eine Kombination von 12 Risikofaktoren zurückzuführen ist: 7, 8
- Niedriges Bildungsniveau
- Bluthochdruck in der Lebensmitte
- Fettleibigkeit in der Lebensmitte
- Hörverlust
- Depressionen im späteren Leben
- Diabetes
- Rauchen
- Soziale Isolation
- Geringe körperliche Aktivität
- Mangelnde Schlafhygiene
- Kopfverletzungen
- Schlechte Ernährung
WAS KÖNNEN SIE ALS PATIENT ODER ARZT BEI/VON UNS ERWARTEN?
Demenzfälle werden bei uns sowohl in der Physiotherapie als auch in der Ergotherapie behandelt. Beide Berufe haben andere Ansätze, Arbeitsweisen und Ziele. Gerne bieten wir Ihnen für beide Berufe eine Übersicht.
PHYSIOTHERAPIE
Wie bei jedem unserer (neuen) Patienten, erwartet sie zu Beginn der ersten Therapiesitzung ein ausführliches Anamnesegespräch mit einem unserer Therapeuten, um für die Therapie relevante Information zu evaluieren und mögliche Kontraindikationen oder sogenannte „Red Flags“ auszuschließen. Danach wird eine gründliche Untersuchung durch den Therapeuten vorgenommen, um den aktuellen Rehabilitationsstand genauestens festlegen zu können.
Zudem wird gemeinsam mit dem Patienten ein individuelles Anforderungsprofil erstellt, welches speziell auf die täglichen Anforderungen im Leben des Patienten abgestimmt ist. Ziel ist es, einen klar objektiv definierten IST-Standpunkt zu gestalten und mittels erster Planungen den zu erreichenden Soll-Stand zu formulieren. Dieser Weg wird durch den Transfer der Therapie stattfinden und laufend neu motorisiert und evaluiert, um zu jedem Zeitpunkt über den aktuellen Leistungszustand des Patienten informiert zu sein.
Um diese Art der Methodik noch effizienter zu gestalten und das volle Potenzial aus der Behandlung schöpfen zu können, bieten wir ihnen optional die Möglichkeit der erweiterten Therapiezeit an. Ziel dieser Zusatzleistung ist es, unser Behandlungspotential voll auszuschöpfen, eine qualitativ hochwertige Therapie zu garantieren und damit das Therapieergebnis zu optimieren. Durch das erweiterte Konzept können unsere Therapeuten deshalb noch effizienter an dem Therapieprozess arbeiten. Mehr Information hierzu und zum allgemeinen Ablauf unserer Behandlungen finden sie hier.
Das Vorgehen in der Behandlung
In der Physiotherapie liegt der Hauptfokus auf einer Lebensstiloptimierung, die zu einem reduzierten Entstehungsrisiko, einem langsameren Krankheitsverlauf und besserer Funktion im Alltag führt.
Wenn wir uns die 12 Lebensstilrisikofaktoren, die zu 35% der Demenzfälle beitragen, anschauen, fällt auf, dass viele von den Faktoren beeinflussbar sind, vor allem:
- geringe körperliche Aktivität
- Bluthochdruck
- Fettleibigkeit in der Lebensmitte
- Depressionen
- Diabetes
- Rauchen
- soziale Isolation
- Ernährung
- Schlaf
Unser Lebensstil spielt bei all diesen Faktoren eine große Rolle.
Alleine schon die Studienlage zur geringen körperlichen Aktivität ist überwältigend. Eine Studie mit 160.000 Teilnehmern, fand eine 45%-ige Verringerung des Risikos, an Alzheimer zu erkranken, wenn man sich regelmäßig körperlich betätigt. 10
In einer weiteren Studie, die über 3,5 Jahre durchgeführt wurde, konnte beobachtet werden, dass bei Personen mit geringer täglicher Aktivität, die Wahrscheinlichkeit, an Alzheimer zu erkranken, um 53% höher war als bei Personen mit einem aktiven Lebensstil. 11
Deutlich anschaulicher wird der positive Einfluss von körperlicher Bewegung auf das Gehirn, wenn man die Bilder von gemessenen Hirnaktivitäten vergleicht. Während man nur stillsitzt (linkes Bild), ist die Hirnaktivität um ein Vielfaches geringer, als nach 20 min spazieren (rechtes Bild).

Bedenklich dabei ist, dass dieses Bild einen Großteil unserer (älteren) Generation widerspiegelt. Wir leben in einer digitalen Welt, in der 95% der 12-Jährigen ein Smartphone besitzen (Quelle) und wir junge Erwachsene mit einer durchschnittlichen Sitz-Zeit von 10,5 Stunden als „Dauer-Sitzende“ bezeichnen können. Unsere Gesellschaft hat völlig den Bezug zu dem eigenen Körper verloren. Unser Körper hat die Aufgabe, uns zum Arbeitsplatz oder zur Schule zu bringen, damit wir dort acht Stunden im Unterricht sitzen oder am PC arbeiten. Danach ist die Aufgabe unseres Körpers, uns nach Hause zu bringen, damit wir uns auf die Couch legen und unsere Serie bei Netflix weiterschauen oder endlich wieder an der Playstation spielen können.

Eine Förderung von Lebensstiländerungen in präsymptomatischen (bevor Symptome zu sehen sind) Krankheitsstudien könnte das Potenzial haben, 1/3 der Demenzen hinauszuzögern. Die Optimierung von einer Kombination an Behandlungsmethoden und Lebensstilfaktoren scheinen das geeignetere Mittel zu sein, um direkt mehrere Risikofaktoren der Demenz zu behandeln. Diese umfassen körperliche Aktivität, Änderungen in der Ernährung und kognitives Training. 12
Körperliche Aktivität
Bewegung sorgt dafür, dass wir mehr Nervenzellen im Gehirn aufbauen. Wir wissen, dass die neu nachgewachsenen Nervenzellen besser lernen als die Alten, die noch da sind. Unser Wissen beruht darauf, dass irgendwo eine Nervenzelle ist oder ein paar, die das Wissen hervorbringen. 13
Durch ein regelmäßiges wöchentliches Training von 2-3x eine halbe Stunde Sport, kann ein altersbedingter Gedächtnisverlust sowie die Degeneration von Nervenzellen positiv beeinflusst werden.
Auch zu einem späten Zeitpunkt durchgeführte Übungsinterventionen haben positive Ergebnisse bei der Verzögerung der Hirnalterung. Ein Jahr Training mit mittlerer Intensität (3 x 40 Minuten pro Woche) führte bei gesunden, älteren Personen zu einer Vergrößerung des Hippocampus, dieser Teil des Gehirns ist zuständig für das Aufrechterhalten von Gedächtnisinhalten, Lernprozessen und für die räumliche Orientierung .13
Die Beziehung zwischen einem körperlich aktiven Leben und dem Risiko, einen kognitiven Rückgang zu erleiden, ist bekannt. Das Gedächtnis bei körperlich trainierten Personen mittleren Alters ist signifikant besser im Vergleich zu inaktiven Personen. 14
Eine kanadische Studie welche über 8200 älteren Personen untersuchte, konnte einen Zusammenhang zwischen Muskelmasse und kognitiver Leistung erkennen. Teilnehmer mit größerer Muskelmasse hatten bessere Ergebnisse als Probanden mit weniger Muskelmasse.15 Möglicherweise lässt sich dieser Zusammenhang damit erklären, dass Menschen mit höherer Muskelmasse im Alter, aktiver sind und somit mehr Reize an das Gehirn stellen als inaktive Personen. Außerdem ist es in der Wissenschaft bekannt, dass mehr Muskelmasse antientzündliche Stoffe (Myokine) freisetzen, welche den Alterungsprozessen im Hirn entgegenwirken.
Kognitives Training
Mithilfe unseres Skillcourts können wir das menschliche “Vikomotorik-System” trainieren. Einfach gesagt werden Reize über die Augen aufgenommen, müssen kognitiv (im Gehirn) verarbeitet werden und mit einer Bewegung gezielt reagiert werden. Dieses Tool bildet die Brücke zwischen Muskeltraining und Hirntraining.
Jedoch findet der Skillcourt seinen Anwendungsbereich mehr in der Vorbeugung von Demenz oder in den frühen Anfängen davon. Bei fortgeschrittenem Krankheitsbild ist der Einsatz davon abzuraten, da er zu einer Reizüberflutung führen kann, wodurch Patienten keinen Gewinn aus der Behandlung ziehen.

Ernährungsoptimierung
Die Ernährung spielt aufgrund der vielfältigen positiven Effekte auf einige der Risikofaktoren und die entzündlichen Komponenten (Diabetes, Bluthochdruck, Adipositas, Senkung des Gefäß-Risiko) eine Schlüsselrolle16,17,18.
So ist das Ziel der Ernährungsoptimierung vor allem, chronische Entzündungsprozesse im Körper zu minimieren. Dies kann durch eine Reduktion des Bauchfettes oder durch eine Verbesserung der Darmflora geschehen.
Sowohl zur Vorbeugung, als auch bei bereits bestehender Erkrankung, kann die Reduktion dieser Risikofaktoren einen positiven Einfluss auf den Verlauf der Krankheit nehmen. Weswegen wir ihnen im Verlauf der Therapie eine hausinterne Ernährungsberatung anbieten werden, welche sich an die Individuellen Bedürfnisse des Patienten richtet.17
ERGOTHERAPIE
Ergotherapie kann in jedem Stadium der Demenz verschrieben werden, mit dem Ziel der größtmöglichen Selbstständigkeit des Patienten. Die Wirksamkeit und den Effekt von Ergotherapie bei Demenz wurde vielfach nachgewiesen und mittels verschiedener Studien erhoben. 19 Demenz lässt sich nicht heilen, doch lassen sich sehr viele Demenz-bedingte Störungen ergotherapeutisch lindern. Die Behandlung und Ziele stehen stets in Abhängigkeit zum Schweregrad und Stadium der Demenz des Patienten.
Innerhalb der Ergotherapie konzentrieren wir uns sowohl auf kognitive Einschränkungen, Wahrnehmungs- und Bewegungsstörungen, als auch auf psychische und Umweltfaktoren.
Wir als Therapeuten verstehen uns als Netzwerker und haben großes Interesse daran, dass wir das Lebensumfeld der Patienten miteinbeziehen und auch Ärzte, Pfleger oder ggf. andere Behandler in die Therapie integrieren. Wir arbeiten ressourcenorientiert und wollen das -für den Patienten subjektiv empfundene- Beste herausholen. Uns ist wichtig, inwieweit die Diagnose den Alltag beeinflusst und welche konkreten Betätigungen als herausfordernd empfunden werden.
Für uns ist die Beratung und das Anleiten von Angehörigen oder pflegenden Personen wesentlicher Bestandteil der Therapie. Dazu gehört die Informationsvermittlung über Krankheitsverlauf, Symptome, Aufklärung über den Bedarf an Hilfsmittelversorgung, wie auch Tipps und Anregungen, welche die Kommunikation zwischen Angehörigen und Betroffenen erleichtern kann. Wir vermitteln Hilfsnetzwerke und bauen diese aktiv mit aus.
In der Ergotherapie beüben wir den Aufbau von Ersatzstrategien, um über neue Wege der gewünschten Betätigung nachgehen zu können. Gemeinsam suchen wir nach Lösungswegen um, für den Patienten bedeutsame Aktivitäten auch möglichst wieder eigenständig ausführen oder nachgehen zu können. Der Fokus liegt auf größtmöglicher Selbstständigkeit und Individualität. Wir entwickeln und unterstützen somit beim Erhalt von Aktivitäten im Alltag, schaffen, gemeinsam mit unseren Patienten, Routinen und Reihenfolgen zur besseren Orientierung und/oder initiieren und/oder begleiten tagesstrukturierende, externe Angebote. Wir beraten zu individuellen Anpassungen des Wohnraumes, welche der Lebenssituation des Patienten entsprechen und zur Verbesserung der Lebensqualität und deutlich höherem Autonomieerleben beitragen.
Kognitives Training wird unter Bezugnahme alltagsrelevanter Problembereiche (zur Bewältigung von Alltagsanforderungen) angewandt, um so die exekutiven Funktionen (Problemlösekompetenz, Frustrationstoleranz, Handlungsplanung, Merkfähigkeit, usw.) im Anfangsstadium der Demenz zu fordern. Insbesondere zu Beginn einer Demenzerkrankung erweisen sich kognitive Anwendungen als effektiv. 20
Weiter greifen therapeutische Konzepte, welche der Aktivierung der verschiedenen Wahrnehmungsbereiche dienen. Grade in voranschreitenden Stadien der Demenz sind die Sinne anregende (basale) Verfahren neben Umweltanpassungen vordergründiger Bestandteil der Behandlung.
QUELLENANGABE
- Francke, A., Heide, I., Bruin, S. D., Gijsen, R., Poos, R., Verbeek, M., … & Willemse, B. (2018). Een samenhangend beeld van dementie en dementiezorg: kerncijfers, behoeften, aanbod en impact. Themarapportage van de Staat van Volksgezondheid en Zorg.
- Wind, A. W., Gussekloo, J., Vernooij-Dassen, M. J. F. J., Bouma, M., Boomsma, L. J., & Boukes, F. S. (2009). NHG-standaard Dementie. In NHG-Standaarden 2009 (pp. 497-520). Bohn Stafleu van Loghum, Houten.
- Jellinger, K. A., & Attems, J. (2011). Prevalence and pathology of dementia with Lewy bodies in the oldest old: a comparison with other dementing disorders. Dementia and geriatric cognitive disorders, 31(4), 309-316.
- Viswanathan, A., Rocca, W. A., & Tzourio, C. (2009). Vascular risk factors and dementia: how to move forward?. Neurology, 72(4), 368-374.
- World Health Organization. (2012). Dementia: a public health priority. World Health Organization.
- Livingston, G., Sommerlad, A., Orgeta, V., Costafreda, S. G., Huntley, J., Ames, D., … & Mukadam, N. (2017). Dementia prevention, intervention, and care. The Lancet, 390(10113), 2673-2734.
- Livingston, G., Sommerlad, A., Orgeta, V., Costafreda, S. G., Huntley, J., Ames, D., … & Mukadam, N. (2017). Dementia prevention, intervention, and care. The Lancet, 390(10113), 2673-2734.
- Orgeta, V., Mukadam, N., Sommerlad, A., & Livingston, G. (2019). The lancet commission on dementia prevention, intervention, and care: a call for action. Irish journal of psychological medicine, 36(2), 85-88.
- Wind, A. W., Gussekloo, J., Vernooij-Dassen, M. J. F. J., Bouma, M., Boomsma, L. J., & Boukes, F. S. (2009). NHG-standaard Dementie. In NHG-Standaarden 2009 (pp. 497-520). Bohn Stafleu van Loghum, Houten.
- Hamer, M., & Chida, Y. (2009). Physical activity and risk of neurodegenerative disease: a systematic review of prospective evidence. Psychological medicine, 39(1), 3-11.
- Buchman, A. S., Boyle, P. A., Yu, L., Shah, R. C., Wilson, R. S., & Bennett, D. A. (2012). Total daily physical activity and the risk of AD and cognitive decline in older adults. Neurology, 78(17), 1323-1329.
- Viña, J., & Sanz‐Ros, J. (2018). Alzheimer’s disease: only prevention makes sense. European journal of clinical investigation, 48(10), e13005.
- Erickson, K. I., Voss, M. W., Prakash, R. S., Basak, C., Szabo, A., Chaddock, L., … & Kramer, A. F. (2011). Exercise training increases size of hippocampus and improves memory. Proceedings of the national academy of sciences, 108(7), 3017-3022.
- De la Rosa, A., Solana, E., Corpas, R., Bartrés-Faz, D., Pallàs, M., Vina, J., … & Gomez-Cabrera, M. C. (2019). Long-term exercise training improves memory in middle-aged men and modulates peripheral levels of BDNF and Cathepsin B. Scientific reports, 9(1), 1-11.
- Tessier, A. J., Wing, S. S., Rahme, E., Morais, J. A., & Chevalier, S. (2022). Association of low muscle mass with cognitive function during a 3-year follow-up among adults aged 65 to 86 Years in the Canadian longitudinal study on aging. JAMA Network Open, 5(7), e2219926-e2219926.
- Morris, M. J., Beilharz, J. E., Maniam, J., Reichelt, A. C., & Westbrook, R. F. (2015). Why is obesity such a problem in the 21st century? The intersection of palatable food, cues and reward pathways, stress, and cognition. Neuroscience & Biobehavioral Reviews, 58, 36-45.
- Szczechowiak, K., Diniz, B. S., & Leszek, J. (2019). Diet and Alzheimer’s dementia–Nutritional approach to modulate inflammation. Pharmacology Biochemistry and Behavior, 184, 172743.
- Livingston, G., Sommerlad, A., Orgeta, V., Costafreda, S. G., Huntley, J., Ames, D., … & Mukadam, N. (2017). Dementia prevention, intervention, and care. The Lancet, 390(10113), 2673-2734.
- Korczak, Dieter, Carola Habermann, and Sigrid Braz. „Wirksamkeit von Ergotherapie bei mittlerer bis schwerer Demenz.“ Deutsches Institut für Medizinische Dokumentation und Information. Schriftenreihe Health Technology Assessment, Bd127 (2013).
- Schaade, Gudrun, and J. Wojnar. Ergotherapie bei Demenzerkrankungen. Heidelberg Berlin New York: Springer, 2012.
- Heneka, M. T., Fink, A., & Doblhammer, G. (2015). Effect of pioglitazone medication on the incidence of dementia. Annals of neurology, 78(2), 284-294.
